|
||||
|
Глава 3 Диабет I типа. Инсулин и его инъекции 1. Инсулин В этой главе мы рассмотрим виды инсулинов и комплекс мероприятий, исключительно важных для диабетика, получающего инсулин: как вводить лекарство, куда вводить и какие возможны методики инъекций. Инсулин, как уже упоминалось, является белковым веществом, и его молекула очень сложна. Следовательно, синтезировать ее химическим путем из каких-то более простых компонентов пока неосуществимая задача. Откуда же тогда берется инсулин? Как его производят? К счастью, инсулины свиньи и коровы близки по своему молекулярному строению к человеческому. Можно сказать, очень близки: говяжий инсулин отличается от человеческого на три аминокислотных остатка, а свиной – на один. В принципе, говяжий и свиной инсулины подходят человеку – они также понижают сахар крови. Производство инсулина стало важнейшей отраслью фармацевтической промышленности, которая пятнадцать-двадцать лет тому назад вырабатывала уже более пятидесяти различных препаратов инсулина. В настоящее время рядом компаний, из которых крупнейшими являются «Ново Нордиск» (Дания), «Эли Лилли» (США) и «Авентис» (Германия-Франция, бывшая фирма «Хехст») освоена технология генной инженерии. Заключается она в следующем: фрагмент ДНК, который отвечает за синтез инсулина, пересаживают в клетку дрожжей или других микроорганизмов, и они начинают выделять инсулин. Этот процесс идет по нарастающей: клетки делятся, и дочерние клетки тоже секретируют инсулин, точно такой же, как у человека. Этот искусственный человеческий инсулин подвергается трехступенчатой очистке и считается на сегодняшний день самым лучшим. В сравнительно недавние времена имелся только инсулин короткого действия, «работающий» не более шести-восьми часов, и больным приходилось делать несколько инъекций в сутки. Но выяснилось, что действие инсулина можно продлить, а его активную фазу как бы сгладить, сделать более продолжительной и «мягкой», если добавить к «короткому» инсулину вещество-пролонгатор. В качестве пролонгатора используются цинковая суспензия или белковое вещество протамин. В результате получилась целая гамма инсулинов, которые по сроку их действия классифируются на три категории: препараты короткого действия; препараты промежуточного действия; препараты длительного действия. Таким образом, мы можем «сконструировать» разнообразные методики применения инсулина – или, говоря иными словами, различные виды инсулинотерапии, наилучшим образом подходящие конкретному больному. Инсулины разных сроков действия можно смешивать в различных пропорциях – для того, чтобы с максимальной точностью имитировать процесс секреции инсулина поджелудочной железой. Итак, мы можем охарактеризовать инсулин следующим набором параметров: название; фирма и страна выпуска; вид – говяжий, свиной или человеческий (Г, С. Ч); категория – инсулин короткого, промежуточного, длительного действия или смешанный; интервал времени, через который инсулин начинает действовать (так называемое время развертывания инсулина, отсчитанное от момента инъекции); интервал времени максимального действия (интервал МД, определяемый началом и концом, отсчитанными от момента инъекции); длительность действия, также отсчитанная от момента инъекции; для инсулинов промежуточного и длительного действия – тип пролонгатора, цинк или белок; для смешанных инсулинов – названия двух смешиваемых препаратов и их пропорция; наконец, способ упаковки инсулина – во флаконе (Фл), откуда препарат нужно набирать шприцом, или в виде пенфилльной гильзы (Пн), предназначенной для шприц-ручки. Теперь можно составить список инсулинов, который будет нам чрезвычайно полезен во многих случаях жизни. Предлагаем вашему вниманию таблицу 3.1, где приведены характеристики инсулинов различных фирм. Таблица 3.1. Препараты инсулина 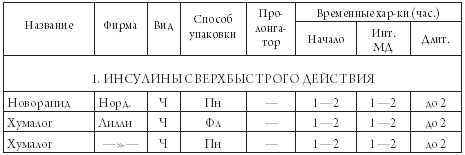 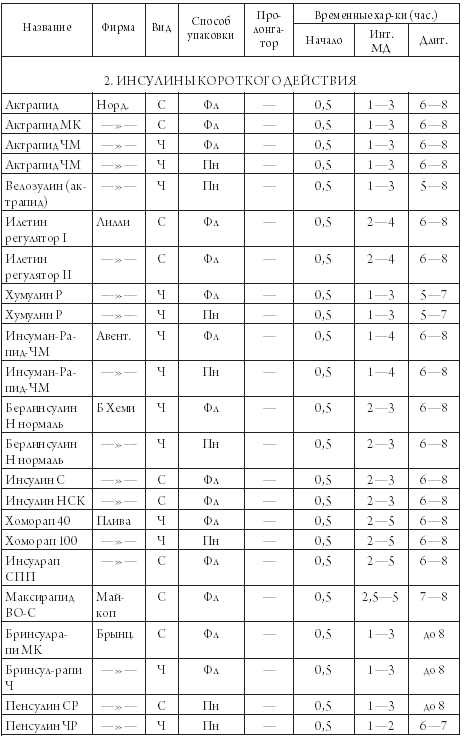 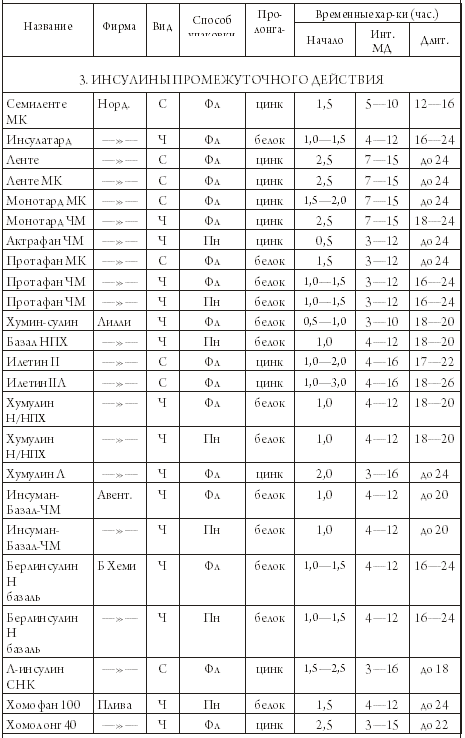  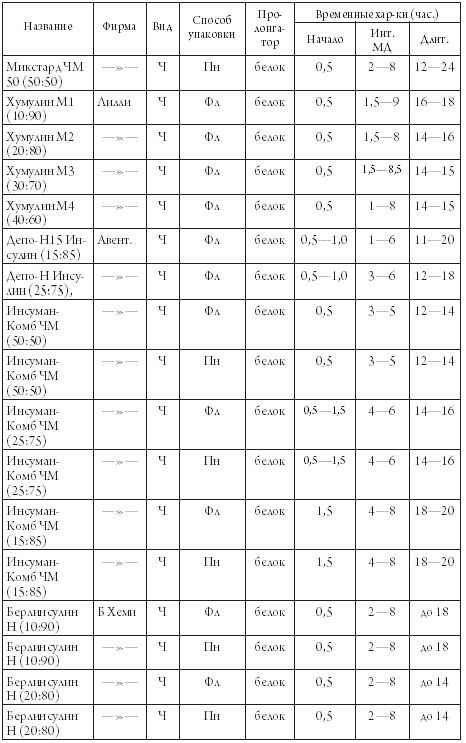 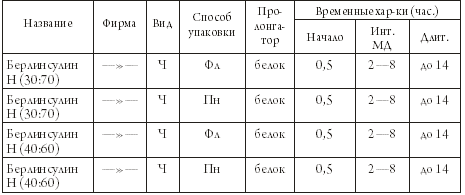 ПРИМЕЧАНИЯ: 1. После названий смешанных инсулинов указано соотношение (в процентах) инсулинов короткого и промежуточного действия. Инсуман-Комб – смесь рапида и базаля. Микстард – смесь актрапида и протафана. Хумулин М – смесь хумулина Р и хумулина Н. 2. Обозначения фирм: Норд. – «Ново Нордиск», Дания; Лилли – «Эли Лилли», США; Авент. – «Авентис», Германия-Франция; Б Хеми – «Берлин Хеми», Германия; Плива – «Плива», Хорватия; Брынц. – «Брынцалов А», «Ферейн», Россия. Изучая таблицу 3.1, мы можем обнаружить в ней вещи ясные и понятные, и вещи странные и совершенно непонятные на первый взгляд. К понятному относятся усредненные характеристики инсулинов различных категорий. Мы видим, что «короткие» инсулины начинают разворачиваться через 30 минут после инъекции, достигают максимума через час или два, а через пять-восемь часов их действие прекращается. Инсулины промежуточного действия разворачиваются через один-два часа, и большая их часть действует около суток. «Длительные» инсулины начинают работать через три-четыре часа после инъекции и действуют дольше суток. Эти обобщенные сведения можно проиллюстрировать графиками 2 и 3 на рис.3.1, и нам совершенно понятно, что кривая действия для «короткого» инсулина имеет резкие подъем и спад, а кривая для «промежуточного» инсулина более плавная и растянутая во времени. Однако в таблице 3.1 есть масса непонятного. Перечислим, что именно. 1. Почему во многих случаях указан временной интервал для начала и окончания действия инсулина, а не точное число? 2. Почему так велик разброс значений? Можно примириться с тем, что инсулин начинает действовать в промежутке от часа до полутора, но вот окончание действия 16—24 часа дает неопределенность целых восемь часов! 3. Не очень понятно, чем различаются между собой смешанные инсулины одной и той же серии. Зачем же тогда делать несколько смесей разной концентрации? Чтобы ответить на эти вопросы (назовем их так: вопрос Первый, Второй и Третий), нам необходимо еще многое узнать. Начнем, как говорится, по порядку, и рассмотрим далее некоторые важные проблемы. Во-первых, откуда нам известно, что временные характеристики инсулинов именно таковы, как в приведенной выше таблице? Мы взяли их из проспектов фирм-производителей и инструкций, вложенных в упаковки с инсулинами. Приведенные там данные носят сугубо ориентировочный характер, и только долгая лечебная практика может их подтвердить. Например, хотя для «длительных» инсулинов указываются сроки действия до 26—30 часов, реально они действуют не дольше суток. Равным образом «промежуточные» инсулины действуют скорее не 22—24 часа, а 16—18 часов. Теперь возникает законный вопрос: почему бы не уточнить эти показатели на практике? Ведь инсулин получают миллионы людей, так что статистическая база поистине огромна! Но не будем обвинять врачей в нерадивости и продолжим наше рассмотрение. 2. Зоны для инъекций инсулина Эти зоны представлены на рисунке 3.2, и мы назовем их так: «живот» – зона пояса слева и справа от пупка с переходом на спину; «рука» – наружная часть руки от плеча до локтя; «нога» – передняя часть бедра от паха до колена; «лопатка» – традиционное место уколов «под лопатку». Оказывается, эффективность действия инсулина зависит от места инъекции, и эту зависимость вам необходимо знать: с «живота» всасывается и идет в работу 90% введенной дозы инсулина, и, кроме того, инсулин начинает действовать быстрее; с «руки» или «ноги» всасывается 70% введенной дозы, и инсулин разворачивается медленнее; с «лопатки» всасывается только 30% введенной дозы, и инсулин разворачивается медленнее всего. Усвоив этот важный факт, двинемся дальше и рассмотрим несколько рекомендаций относительно зон инъекций: 1. Лучшие точки для инъекций расположены слева и справа от пупка на расстоянии двух пальцев. Эти точки лучшие в том смысле, что отсюда инсулин всасывается почти полностью и быстрее всего. 2. Вы не можете колоть все время в эти «лучшие места»; необходимо, чтобы между точками предыдущей и последующей инъекций было расстояние не меньше трех сантиметров. Повторить укол вблизи прежней точки инъекции можно лишь через двое-трое суток. 3. Не колите «под лопатку», это неэффективное место. Чередуйте уколы в «руку», в «ногу» и в «живот». Каждое из этих мест имеет свои особенности: инъекция в «руку» совершенно безболезненна, в «ногу» – более заметна, а в «живот» – наиболее чувствительна. Колите в складки живота ближе к бокам. Что касается кинетики всасывания инсулина, то это дело весьма сложное и неоднозначное. Под кинетикой в данном случае подразумевается продвижение инсулина в кровь, и мы только что узнали, что данный процесс зависит от места инъекции, но это обстоятельство далеко не единственное. В общем и целом время развертывания инсулина и эффективность его действия зависят от следующих факторов: – от места инъекции, о чем упоминалось выше; – от того, куда попал инсулин, под кожу, в мышцу или в кровеносный сосудик; – от температуры окружающей среды. Холод замедляет действие инсулина, тепло – ускоряет, и поэтому, приняв теплый душ, вы можете ощутить признаки гипогликемии; – от массажа места инъекции – при легком поглаживании кожи инсулин всасывается быстрее; – от накопления запаса инсулина в определенном месте под кожей и в прилегающих тканях, если вы сделали в это место несколько уколов подряд; – от реакции организма на конкретную марку инсулина и на инсулин вообще; – от иных причин, вследствие которых инсулин «не доходит» или, наоборот, «доходит» с большей эффективностью, чем обычно и чем предсказывают теоретические цифры. Под «теоретическими цифрами» в данном случае понимаются те характеристики препарата, которые даны в проспектах и инструкциях и сведены нами в таблицу 3.1. 3. Доза инсулина У взрослого здорового человека скорость синтеза инсулина составляет около 40—50 ЕД в сутки, а его почасовая выработка колеблется в пределах от 0,25 ЕД до 2 ЕД в час – т. е. инсулин из поджелудочной железы поступает в кровь п о с т е п е н н о. Вводя препарат извне, мы сразу даем значительную дозу, и в результате часть инсулина не воспринимается организмом и не работает на снижение сахара в крови. Какая именно часть? Тем большая, чем больше одномоментная доза. Например, при вводе пролонгированного инсулина в количестве 20—22 ЕД он используется почти полностью, если же вводить одномоментно 50—70 ЕД, то 30—40% этой дозы «не доходят». В то же время увеличение дозы инсулина увеличивает длительность его действия – в пределах тех границ, которые указаны в таблице 3.1. Эта зависимость примерно такова: – «короткий» инсулин: реально действует 4-5 часов при дозе менее 12 ЕД, а при дозе 12—20 ЕД продолжительность увеличивается до 6-7 часов; – «промежуточный» инсулин: реально действует 16—18 часов при дозе менее 22 ЕД; при дозе 22—40 ЕД срок действия увеличивается и может стать больше 18 часов; – «длительный» инсулин: действует около суток, не имеет выраженного сахароснижающего действия, поддерживает сахар в крови на определенном уровне в промежутках между едой и поэтому называется фоновым или базальным. Вводится один раз в сутки, доза не превышает 14 ЕД. Сколько же инсулина необходимо диабетику с ИЗСД? Вообще говоря, это зависит от состояния его поджелудочной железы – способна ли она секретировать хотя бы небольшое количество собственного инсулина или же «села» полностью и окончательно. Этот факт можно выяснить с помощью специального анализа (С-пептидного теста), но есть и более простой способ. У здорового человека бета-клетки производят столько инсулина, что на каждый килограмм массы тела приходится по 0,5-0,6 ЕД. Таким образом, если диабетику массой 75 кг нужно вводить для достижения компенсации суммарную суточную дозу в 40 ЕД, это свидетельствует о полном отказе бета-клеток. Подчеркнем еще раз: в данном случае речь идет не о дозе одномоментной инъекции, а суммарной суточной дозе инсулинов всех категорий, которые вводит больной. Необходимые суточные дозы ранжируются так: 0,3-0,5 ЕД на килограмм массы тела – начальная доза, для проверки реакции больного на инсулин; 0,5-0,6 ЕД на килограмм массы тела – обычная доза для пациентов, у которых секреция инсулина прекратилась; 0,7-0,8 ЕД на килограмм массы тела – повышенная доза через десять лет, когда организм начинает хуже «отзываться» на конкретный вид инсулина (возможно, в этот момент стоит сменить инсулин); 1,0-1,5 ЕД на килограмм массы тела – сверхдоза для взрослого человека (но не для ребенка – у детей доза может быть высокой, так как они растут). Сверхдоза – свидетельство инсулинорезистентности, то есть плохой чувствительности периферийных тканей к инсулину. Это очень неприятное явление, возникающее, в частности, когда обычных доз не хватает, чтобы понизить уровень сахара. Итак, мы ответили на Первый и Второй вопросы, объяснив, что временные характеристики и эффективность действия всех препаратов зависят от множества привходящих факторов, начиная от места инъекции и кончая отторжением чужого инсулина. У нас еще остался Третий вопрос – чем различаются между собой промежуточные инсулины одной и той же серии. С этой проблемой нам не совладать без графиков. Действительно, временные параметры у смешанных инсулинов одной серии очень близки, но это говорит лишь о следующем: данные в таблице 3.1 не описывают инсулин с необходимой подробностью. Более полная характеристика – график, подобный тем, какие представлены на рисунке 3.1. 4. Графическая зависимость эффективности действия инсулина от времени 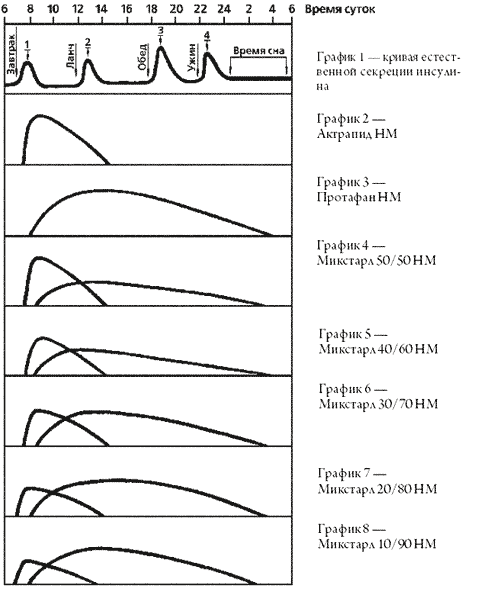 Рис. 3.1. Кривая естественной секреции инсулина (график 1), сопоставленная с графическими характеристиками «короткого» инсулина (график 2), «промежуточного» инсулина (график 3) и смешанных инсулинов (графики 4—8) Графики бывают двух видов, которые можно назвать количественным и качественным представлением интересующей нас информации. В обоих случаях по горизонтальной оси откладывается время в часах – обычно 24 часа и в редких случаях – 36 часов (для инсулинов длительного действия). Точка «ноль» обозначает момент введения инсулина, и мы будем условно считать, что в реальном времени она соответствует шести часам утра. Таким образом, горизонтальная ось нашего графика соответствует суткам от шести утра текущего дня до шести утра следующего дня. По вертикальной оси откладывается: в количественном варианте – содержание инсулина в крови, обычно в долях инсулинной единицы (ЕД) на миллилитр крови; в качественном варианте – ось не размечена и не озаглавлена каким-либо конкретным параметром, и по ней откладывается качественно эффективность действия инсулина. Для дальнейшего обсуждения нам вполне хватит качественного варианта, представленного на графиках рисунка 3.1. Мы видим, что кривые суточного действия «короткого» и «промежуточного» инсулинов (графики 2 и 3) резко отличаются от кривой естественной секреции инсулина (график 1). Чем же именно? На естественной кривой несколько пиков, соответствующих секреции инсулина после еды, а на графиках 2 и 3 – только один пик, крутой или более пологий, в зависимости от периода действия инсулина. Совсем не похоже на природный процесс, не так ли? Но у некоторых смешанных инсулинов (графики 4-8) два пика: первый пик дает «короткий» инсулин, а второй – «промежуточный» инсулин. Это уже больше напоминает естественную секрецию, и мы начинаем понимать, в чем преимущество смешанных инсулинов. Мы также видим, что начало и конец действия и период максимальной эффективности у всех микстардов одинаковы, но они различаются соотносительной величиной первого и второго пиков. Обратившись к графику 1, назовем эти пики так: первый – пик завтрака, второй – пик второго завтрака (ланча), третий – пик обеда, четвертый – пик ужина. Теперь снова посмотрим на графики 4-8, и нам станет ясно, что разные препараты микстарда позволяют по-разному распределить количество пищи. А именно: Микстард 50:50 – плотный завтрак, скромный ланч; Микстард 40:60 – примерно то же самое; Микстард 30:70 – завтрак и ланч примерно одинаковы; Микстард 20:80 – ланч плотнее завтрака; Микстард 10:90 – скромный завтрак, плотный ланч. Вы спросите, а как же быть с обедом и ужином, которые приходятся на дальний «хвост» наших кривых? Очень просто: сделать вечером вторую инъекцию инсулина, и на суммарной кривой появятся пики в районе 18—22 часов – пики для обеда и ужина. Итак, мы получили ответ на Третий вопрос. Кроме того, мы можем сделать вывод, что графические характеристики инсулинов дают нам более полную информацию, чем данные в таблице 3.1. Где же взять эти графики? Для инсулинов «Ново Нордиск» они приведены в нашей книге, а в остальных случаях ищите их в фирменных проспектах, которые вы можете получить у своего врача, на выставке диабетических товаров или отправив запрос в российское представительство компании-производителя. Теперь рассмотрим еще несколько важных моментов, связанных с инсулинами. 5. Срок годности инсулина, его упаковка, маркировка, концентрация и хранение. Взаимозаменяемость инсулинов Все инсулины зарубежных фирм, поступающие в Россию, имеют маркировку на русском языке. Дата изготовления и дата срока годности проставлена дважды: на упаковке и на самом флаконе или стеклянной гильзе. Обычно срок годности составляет полтора-два года от даты изготовления. Но вам надо смотреть не только на дату, но и на сам инсулин – на то, что вы набираете в шприц и вводите в свой собственный неповторимый организм. «Короткий» инсулин должен быть на вид чистым, как слеза, без каких-либо вкраплений или помутнения. «Промежуточный» и «длительный» инсулины должны выглядеть белесоватыми – этот эффект создается добавкой пролонгатора. Запомните следующие правила: 1. НЕ ПОЛЬЗОВАТЬСЯ СИЛЬНО ПРОСРОЧЕННЫМ ИНСУЛИНОМ. 2. НЕ ПОЛЬЗОВАТЬСЯ ИНСУЛИНОМ, КОТОРЫЙ ВЫГЛЯДИТ ПОДОЗРИТЕЛЬНО (НАПРИМЕР, «КОРОТКИЙ» ИНСУЛИН МУТНОВАТ). 3. НЕ ПОКУПАТЬ ИНСУЛИНА С РУК; ЕСЛИ УЖ НЕ МОЖЕТЕ ПОЛУЧИТЬ ЕГО БЕСПЛАТНО, КУПИТЕ В КОММЕРЧЕСКОЙ АПТЕКЕ. 4. ОЧЕНЬ ОСТОРОЖНО ОТНОСИТЬСЯ К ИНСУЛИНУ, ДАЖЕ ИЗВЕСТНОМУ ВАМ, НО ПРИВЕЗЕННОМУ ИЗ-ЗА РУБЕЖА. Последнее правило кажется странным, но с ним мы вскоре разберемся. Что касается инсулина надежной фирмы, просроченного на месяц, два или три, то им можно пользоваться, если вы правильно его хранили и если внешний вид препарата не внушает подозрений. Чтобы проверить такой инсулин, можно воспользоваться глюкометром и убедиться, что лекарство вовремя разворачивается и в должной мере понижает сахар. Эту рекомендацию насчет просроченного инсулина мы даем с тяжелым сердцем, но что поделаешь! Dira necessitas – суровая необходимость, как говорили латиняне. Лучше иметь слегка просроченный инсулин, чем вообще никакого. Все инсулины содержатся либо в небольших стеклянных флаконах объемом 5-10 миллилитров либо в небольших цилиндрических стеклянных гильзах объемом 1,5-3 мл. Флаконы используются для набора инсулина в шприц, а гильзы вставляются в шприц-ручку. Флаконы вкладываются в картонные коробочки, а гильзы пакуются в пластик обоймами по нескольку штук, и каждая такая обойма тоже вкладывается в коробочку. Коробки окрашены в разный цвет в сответствии с категорией инсулина – «короткий», «промежуточный» и так далее. Аналогичные цветные маркировки имеются на флаконах и гильзах. Хранить инсулин полагается в холодильнике, при температуре от плюс двух до плюс восьми градусов Цельсия, и ни в коем случае не замораживать. Тот флакон, который вы используете в настоящий момент, не нужно прятать в холодильник, а следует хранить при комнатной температуре. Инсулины выпускаются в различной концентрации – то есть на один миллилитр препарата может приходиться р а з н о е количество инсулинных единиц (ЕД) – 40, 80, 100 и 500 ЕД/мл. Это настолько важное обстоятельство, что умные производители сообщают о нем крупным шрифтом: КОНЦЕНТРАЦИЯ ИНСУЛИНА ВО ФЛАКОНЕ – 40 ЕД/МЛ! Такая концентрация – 40 ЕД/мл – принята в России и в отдельных европейских странах для инсулинов во флаконах, а в США и в большинстве стран Европы используются флаконы с более концентрированным инсулином – 100 ЕД/мл. (такие инсулины уже появились и у нас). Пенфилльный инсулин в гильзах в Европе и в России тоже имеет концентрацию 100 ЕД/мл, то есть в два с половиной раза больше, чем во флаконах. Запомним это: КОНЦЕНТРАЦИЯ ИНСУЛИНА В ГИЛЬЗЕ ДЛЯ ШПРИЦ-РУЧКИ – 100 ЕД/МЛ! Почему мы подчеркиваем обстоятельства, связанные с концентрацией инсулина? Потому, что результат ошибки лежит в узком диапазоне между гипогликемией и смертью. Шприцы, которые мы используем, маркированы в инсулинных единицах (ЕД), мы привыкли вводить себе строго отмеренную дозу (например, 30 ЕД утром), и мы привыкли видеть, как поршенек в шприце останавливается на отметке «30». Теперь представьте, что вы пользовались хумулином НПХ с принятой в России концентрацией 40 ЕД/мл, но ваш запас иссяк, а этого инсулина временно нет в аптеках. В отчаянии вы пишете родичам в Америку, и они срочной почтой присылают вам этот хумулин из Штатов. Вы набираете его в шприц до привычной отметки «30» и… ОСТАНОВИТЕСЬ! СЕЙЧАС ВЫ ВВЕДЕТЕ СЕБЕ НЕ 30, А 75 ЕДИНИЦ ИНСУЛИНА! ЭТО ПОЧТИ САМОУБИЙСТВО! КОНЦЕНТРАЦИЯ АМЕРИКАНСКОГО ИНСУЛИНА НЕ СОРОК, А СТО ЕДИНИЦ НА МИЛЛИЛИТР! Для тех, кто пользуется шприц-ручками и пенфилльным инсулином вероятность ошибки ничтожна: они п р и в ы к л и к тому, что их инсулин более концентрированный, чем во флаконах. Но если вы пользуетесь и ручками, и обычными шприцами, будьте внимательны – особенно теперь, когда нам стали выдавать инсулин во флаконах с концентрацией 100 ЕД/мл. Передозировка инсулина более страшна, чем его недостача. Несколько слов о взаимозаменяемости инсулинов. Обычно диабетик использует один или два инсулина определенного наименования, и если этот инсулин вам подходит, то вы можете пользоваться им годами и десятилетиями. Но вдруг с поставками данного инсулина наметился перебой, и вы вынуждены – временно или навсегда – перейти на препараты другой фирмы. Вы должны знать, что инсулины различных фирм взаимозаменяемы, хотя и не полностью эквивалентны. Так, вместо актрапида ЧМ можно использовать хумулин Р или рапид, вместо микстарда – хумулин М или инсуман-комб (в обоих случаях – без изменения дозы), вместо протафана ЧМ – хумулин НПХ или базаль (их нужно вводить на 10% больше). 6. Шприцы и шприц-ручки В этом разделе мы рассмотрим виды шприцов и шприц-ручек, то есть средств для введения инсулина. Инсулиновый шприц представляет собой небольшое изящное изделие из прозрачной пластмассы, совсем не похожее на те огромные шприцы, которыми колют противостолбнячную сыворотку. Шприцы производятся многими фирмами и во многих странах, в том числе в России, но особенно славятся своим качеством шприцы американской компании «Бектон Дикинсон». Инсулиновые шприцы стерильны и являются предметом одноразового пользования. Стандартный шприц рассчитан на один миллилитр инсулина концентрацией 40 ЕД/мл, то есть при полном заполнении вмещает 40 единиц инсулина. Вам не нужно отсчитывать доли миллилитра, так как маркировка на корпусе шприца нанесена в инсулинных единицах. Как отмечалось выше, инсулиновые шприцы являются предметом одноразового пользования, и если колоть ими действительно ОДИН раз, вы не почувствуете боли. Разумеется, речь идет об импортных шприцах – таких, как превосходные «Микро-файн плюс» фирмы «Бектон Дикинсон». На самом деле таким шприцом можно колоться три-четыре раза, и хотя он тупится от укола к уколу, даже на шестой-седьмой раз он лучше нового отечественного. Колите так: первые два-три раза, пока шприц острый – в живот, в наиболее чувствительную область; затем – в руку или в ногу. После укола шприц не надо стерилизовать; просто наденьте колпачок на иглу и поставьте шприц в стаканчик. Шприц-ручки являются более сложным агрегатом, чем обычный инсулиновый шприц. Они были впервые разработаны фирмой «Ново Нордиск», и первая модель появилась в продаже в 1983 году. В настоящее время уже несколько фирм выпускают шприц-ручки. По конструкции и внешнему виду шприц-ручка напоминает обычную поршневую авторучку для чернил. Такая шприц-ручка, как НовоПен 3, состоит из следующих частей: корпуса, открытого и полого с одного конца. В полость вставляется гильза с инсулином, а с другой стороны имеются кнопка спуска и механизм, позволяющий установить дозу с точностью 1 ЕД; иглы, которая надевается на кончик гильзы, торчащий из полости ручки; колпачка, который надевается на ручку, когда она находится в нерабочем состоянии; Пользоваться шприц-ручкой исключительно просто: А. открываем футляр, достаем ручку, снимаем с нее колпачок; B. надеваем иглу, снимаем с нее колпачок; C. перекатываем ручку в ладонях или переворачиваем вверх-вниз десять раз, чтобы перемешать инсулин в гильзе; D. выставляем дозу 2 ЕД и нажимаем на спусковую кнопку – выбрасывается капля инсулина, чтобы в игле не остался воздух; E. выставляем нужную дозу, колем в плечо, в живот, в ногу (при необходимости – прямо сквозь одежду); F. давим на спусковую кнопку и ждем семь-десять секунд. G. Все! Инсулин попал куда надо. Снимаем иглу, надеваем на ручку колпачок, прячем все это хозяйство в футляр. Нельзя отрицать, что шприц-ручка – удобная вещь, но пусть ее техническое совершенство не заставляет забыть о главном. А главное формулируется так: ГДЕ И ЧЕМ ВЫ СДЕЛАЕТЕ ИНЪЕКЦИЮ – НЕ СТОЛЬ УЖ ВАЖНО; ВАЖНО ЧТО И СКОЛЬКО ВЫ ПОТОМ СЪЕДИТЕ, ЧТОБЫ ИЗБЕЖАТЬ ПРИЗНАКОВ ГИПОГЛИКЕМИИ ИЛИ, НАОБОРОТ, ГИПЕРГЛИКЕМИИ. 7. Методика инъекций инсулина Методика инъекций является очень важным, но сравнительно простым моментом, так что через пять-шесть дней диабетик уже уверенно пользуется шприцом. Рассмотрим все операции, связанные с инъекциями, по пунктам: 1. Подготовка кожи. Не надо протирать место инъекции спиртом – спирт сушит кожу. Просто вымойте теплой водой с мылом тот участок, куда собираетесь сделать укол. 2. Подготовка флакона. Флакон закрыт сверху резиновой пробкой, которую снимать не надо – пробку прокалывают шприцом и набирают инсулин. 3. Подготовка инсулина. Цилиндрический флакон инсулина энергично покатайте между ладонями секунд тридцать. Для инсулинов промежуточного и длительного действия эта операция обязательна, так как пролонгатор в них оседает на дно флакона, и его надо перемешать с инсулином. Но флакон с «коротким» инсулином тоже рекомендуется покатать – инсулин нагреется, а его лучше вводить теплым. 4. Подготовка шприца. Шприц – с колпачком, предохраняющим иглу – лучше держать в стаканчике. Дастаньте шприц, снимите колпачок и выдвиньте шток – так, чтобы поршень встал на отметку необходимой вам дозы. 5. Набор инсулина. Возьмите флакон в левую руку, а шприц – в правую. Проколите иглой пробку и опустите шток до конца – тем самым вы введете во флакон такой объем воздуха, который равен вашей дозе инсулина. Это нужно затем, чтобы создать во флаконе избыточное давление – тогда будет легче набирать инсулин. Держа флакон по-прежнему в левой руке, а шприц – в правой, переверните флакон горлышком вниз, потяните за поршень и наберите в шприц нужную вам дозу плюс еще немного – одну-две ЕД. Выньте иглу, отставьте флакон и установите точную дозу, аккуратно подвинув шток – при этом на кончике иглы появится капелька инсулина. Это означает, что воздуха под поршнем нет. 6. Инъекция. Пальцами левой руки оттяните кожу на животе или ноге и введите иглу в основание кожной складки под углом примерно сорок пять градусов; можно вводить шприц вертикально в вершину кожной складки (рис. 3.3). Плавно нажмите шток и введите инсулин, а потом подождите еще пять-семь секунд. 7. Завершающие операции. Вытащите иглу и несколько раз энергично прокачайте поршень, чтобы избавиться от остатков инсулина в игле и высушить ее изнутри потоком воздуха. Наденьте колпачок и поставьте шприц в стакан. О смешивании инсулинов. Если вы пользуетесь двумя инсулинами, например, «коротким» и «промежуточным», то вам предстоит выбрать один из следующих вариантов: вводить каждый инсулин по отдельности, делая два укола; вводить подходящую вам готовую смесь инсулинов – один укол шприцом или шприц-ручкой; самостоятельно смешивать два инсулина в шприце. Правила смешивания таковы: 1. Первым набирается «короткий» инсулин, вторым – «промежуточный». Если поменять наборы местами, то вы, вдувая воздух во флакон с «коротким» инсулином, неизбежно впустите туда чуть-чуть мутного «промежуточного» с пролонгатором. В результате «короткий» препарат тоже станет мутноватым, а это недопустимо. 2. Завершив инъекцию, энергично прокачайте шприц, чтобы избавиться от остатков инсулина в игле. Если этого не сделать, при следующей инъекции вы введете вместе с воздухом во флакон «короткого» инсулина остатки смешанного препарата, который находится в игле. 3. Если в качестве пролонгатора использована цинк-суспензия, то такой инсулин нельзя смешивать с «коротким» в одном шприце. Цинк связывает часть «короткого» инсулина, превращая его в пролонгированный, и в результате время развертывания «короткого» инсулина возрастает. 8. Схемы инсулинотерапии В этом разделе мы перечислим схемы инсулинотерапии – то есть различные методики инъекций инсулина в течение суток, комбинации различных видов инсулина и его дозировку. Отметим, что определить наилучшую методику и рассчитать необходимую больному дозу чисто теоретическим путем не представляется возможным – в силу причин, указанных выше. Реакция разных больных на одну и ту же дозу одного и того же инсулина различна; эти различия заключаются и в эффективности действия препарата, и в сроке его действия, и в том, за какой период он разворачивается и когда достигает максимума. Все эти параметры могут колебаться даже в том случае, когда препарат вводится одному и тому же пациенту. Поэтому, говоря о д е й с т в и и инсулина, мы всегда имеем в виду некую усредненную ситуацию и среднюю суточную дозу, равную 40 ЕД. Число таких ситуаций (схем или тактик введения инсулина) ограниченно, и подбор конкретной схемы и дозы для каждого больного осуществляется опытным путем, обычно – в больнице; в домашних условиях пациент уточняет дозу, сообразуясь с физической нагрузкой и количеством необходимой ему пищи. ОДНОКРАТНАЯ ИНЪЕКЦИЯ инсулина промежуточного или длительного действия производится утром, перед завтраком (рис.3.4, график 2). Это самая простая и самая несовершенная схема. Такая методика инъекций редко подходит при диабете I типа; обычно ее рекомендуют при диабете II типа – с тем, что вечером, перед ужином, больной принимает таблетку, т. е. использует смешанную терапию. ДВУКРАТНАЯ ИНЪЕКЦИЯ инсулина промежуточного действия производится перед завтраком и перед ужином (рис.3.4, график 3). Эта схема, сравнительно с предыдущей, более физиологична, так как обеспечивает еще один инсулинный пик – пик ужина, и ее можно использовать при лечении диабета I типа. ДВУКРАТНАЯ ИНЪЕКЦИЯ инсулина короткого и промежуточного действия также производится перед завтраком и перед ужином (рис.3.4, график 4). Эта схема более сложная и более физиологичная, так как обеспечивает четыре инсулинных пика – для завтрака, для ланча и обеда (совместный пик), для ужина и для небольшого перекуса перед сном. Данную методику используют весьма часто при лечении диабета I типа в пожилом возрасте, и, при условии двух инъекций инсулина в день, она является наиболее оптимальной. ТРЕХКРАТНАЯ ИНЪЕКЦИЯ «короткого» и пролонгированного инсулина является более прогрессивной и самой распространенной схемой инсулинотерапии (рис.3.4, график 5). В этом случае смесь пролонгированного и «короткого» инсулинов вводят утром; в 18—19 часов, перед ужином, делают инъекцию «короткого» инсулина; в 21—22 часа, перед сном, делают инъекцию небольшой дозы пролонгированного инсулина. В утренний и дневной период данная схема совпадает с предыдущей, но в вечернее время она отличается большей гибкостью: время ужина можно менять и дозу промежуточного инсулина на ночь можно уменьшить. ИНТЕНСИВНАЯ ИЛИ БАЗИС-БОЛЮСНАЯ ИНСУЛИНОТЕРАПИЯ является развитием предыдущей методики. Эта схема наиболее перспективна, так как ставит задачей максимально приблизиться к той естественной кривой секреции инсулина, которая изображена на графике 1 рис.3.4. В принципе, ознакомившись с предыдущими методиками, мы уже представляем, как это сделать. Для создания базиса у нас есть две возможности: 1. ввести утром «длительный» инсулин в небольшой дозе; 2. ввести утром и вечером «промежуточный» инсулин двумя небольшими дозами. Малые дозы не приведут к гипогликемии и обеспечат наличие в крови базового количества инсулина. Резкие пики мы получим, если введем перед едой «короткий» инсулин – за 30 минут до еды и в таком количестве, чтобы скомпенсировать поглощенные углеводы. Тогда мы получим график 6, изображенный на рис.3.4, который уже весьма похож на график 1. Рассмотрим теперь, какие дозы в рамках базис-болюсной схемы необходимо вводить в течение суток, если суммарная доза составляет 40 ЕД. Обычно 40—50% суммарной дозы составляет пролонгированный инсулин, две трети которого вводятся утром и одна треть – вечером. «Короткий» инсулин составляет 60—50% суммарной дозы и делится пропорционально количеству пищи. Вот один из типичных вариантов: вечером – 16 ЕД «длительного» инсулина, или утром и перед сном – 10 и 6 ЕД «промежуточного» инсулина; утром, перед завтраком – 7 ЕД «короткого» инсулина; днем, перед обедом – 10 ЕД «короткого»; вечером, перед ужином – 7 ЕД «короткого». Если уровень сахара в крови перед едой был высоким, необходимо увеличить дозу «короткого» инсулина на: 2 ЕД – при сахаре 11—12 ммоль/л 4 ЕД – при сахаре 13—15 ммоль/л 6 ЕД – при сахаре 16—18 ммоль/л 12 ЕД – при сахаре больше 18 ммоль/л Отметим, что приведенные выше величины носят среднестатистический характер. Лучше, если каждый диабетик определит опытным путем дополнительную дозу инсулина, необходимую ему для нейтрализации высокого сахара. Теперь поговорим о цифрах – о тех показателях компенсации, к которым надо стремиться диабетику при любой схеме инсулинотерапии. Напомним содержание сахара в крови здорового человека:  Для диабетиков верхняя граница выше и зависит от возраста:  Больным диабетом с детства необходимо до пожилого возраста ориентироваться на показатели для здорового человека (ситуацию А), чтобы задержать развитие хронических осложнений. Ведь к преклонным годам они уже болеют тридцать-сорок и более лет, и если в этот период они шли на максимальных показателях ситуации Б, то вполне возможны поражения сосудов почек, ног и глазного дна. У тех, кто заболел диабетом после 40—50 лет, уровень сахара может быть несколько повышен (ситуация Б, вторая колонка), так как за оставшийся период жизни хронические осложнения или не успеют развиться или разовьются к моменту естественной кончины. Чтобы этот прогноз стал реальностью, больным пожилого возраста надо удерживать сахар в пределах 9-10 ммоль/л. Особое значение имеет уровень сахара вечером, перед сном. Связано это с гипогликемией, которая наиболее страшна в ночной период, когда больной спит и не способен контролировать признаки надвигающегося бедствия. Ночные гипогликемии сопровождаются кошмарами, и сон может перейти в бессознательное состояние, а затем – в кому, если рядом с вами не окажется близкого человека. Поэтому запомните: СЛЕДУЕТ ЛОЖИТЬСЯ СПАТЬ С САХАРОМ 7-8 ММОЛЬ/Л. ПРИ САХАРЕ МЕНЬШЕ 5,7 ММОЛЬ/Л ВЕРОЯТНОСТЬ НОЧНОЙ ГИПОГЛИКЕМИИ СОСТАВЛЯЕТ 70%. |
|
|||
|
Главная | В избранное | Наш E-MAIL | Добавить материал | Нашёл ошибку | Наверх |
||||
|
|
||||
