|
||||
|
ЧАСТЬ I Детские болезни. Как помочь ребенку до прихода врача Аденоиды Аденоиды – это разрастания лимфоидной ткани, которая образует третью глоточную миндалину. Она расположена на самом своде носоглотки и через рот без специальных приспособлений ее увидеть невозможно. Всего существует шесть миндалин. Первые две миндалины называют небными, они самые большие, их видно невооруженным глазом. Остальные миндалины намного мельче, они располагаются в слизистой оболочке верхних дыхательных путей. Все шесть миндалин образуют так называемое «глоточное кольцо» и выполняют защитную функцию, помогая организму бороться с микробами. Но когда лимфоидная ткань разрастается слишком сильно, то она сама становится источником размножения микробов. Поэтому дети часто болеют. Аденоиды нарушают кровообращение в слизистой оболочке носа, это приводит к хроническому насморку и воспалению носовых пазух – гаймориту. Как правило, аденоиды появляются у детей в возрасте 2-3 лет, а к 10 годам они либо исчезают, либо создают угрозу постоянных болезней, поэтому должны быть удалены оперативным путем. Однако даже после операции аденоиды могут вновь появиться и создавать те же проблемы. Гораздо эффективнее длительное, практически постоянное, консервативное лечение (с помощью трав, гомеопатических препаратов и общего закаливания организма). Лечить аденоиды необходимо, так как длительное поверхностное и частое дыхание ртом становится причиной неправильного развития грудной клетки и приводит к возникновению анемии. Кроме того, из-за постоянного ротового дыхания у детей нарушается рост костей лица и зубов и формируется особый аденоидный тип лица: рот полуоткрыт, нижняя челюсть становится удлиненной и отвисшей, а верхние резцы значительно выступают вперед. Симптомы аденоидов • Ребенок дышит ртом, который у него часто открыт, особенно ночью. • Насморка нет, а носовое дыхание затруднено. • Затяжной насморк, который трудно поддается лечению. Когда необходима врачебная помощь Аденоиды – хроническое заболевание и неотложной медицинской помощи не требуют. Народные средства при лечении аденоидов При сильных обострениях, когда у ребенка сильно затруднено дыхание, помогают нафтизин и другие сосудорасширяющие средства. Для облегчения дыхания закапывают по полпипетки в каждую ноздрю (детям до пяти лет) и по целой пипетке тем, кому больше пяти лет. Для уменьшения отека и снятия воспаления закапывают смесь нафтизина с протарголом (1:1). Хорошо помогает остановить разрастание лимфоидной ткани закапывание отвара коры дуба по 3-5 капель 3 раза в день (1 ст. ложка на стакан кипятка, настаивать ночь). Закапывайте в нос масло чайного дерева (по 1-2 капли 3 раза в день), предварительно хорошо прочистив носовые ходы. Аллергия Аллергия – это повышенная чувствительность организма к определенным веществам (к пищевым продуктам, пыльце растений, шерсти животных, пчелиному яду и т. д.). После попадания чужеродного вещества на кожу, слизистые или в желудок наиболее тяжелые аллергические реакции развиваются сравнительно быстро, в течение первых часов и даже минут. Требуются незамедлительные действия взрослых и вызов «скорой помощи». Но чаще всего аллергические реакции протекают в довольно легкой форме, поэтому их можно лечить в домашних условиях. Однако консультация врача необходима и в этом случае. Симптомы заболевания Симптомы аллергии очень разнообразны. Чаще всего она проявляется кожной сыпью в виде крапивницы или волдырей. Сыпь сопровождается зудом, подчас очень сильным. Иногда родители замечают сыпь, обращая внимание на странное поведение ребенка, который чешет себе руки, живот или спину. На коже появляется краснота, а вслед за ней маленькие прыщики, группированные в отдельных местах. Обычно сыпь локализуется под мышками, на плечах, на лопатках, под коленками, на локтевых сгибах, возле пупка, на груди, на щеках, на лбу, за ушами. Другой распространенный симптом – заложенный нос в результате аллергического отека слизистой, чихание и щекотание в носу. Может возникнуть и сухой кашель, затрудненное шумное дыхание. Чаще всего так протекает аллергия на пыльцу растений, пыль или определенные запахи, но может быть и на конкретный продукт, к которому организм ребенка оказался сверхчувствительным. Аллергическая реакция может сопровождаться болью в животе, рвотой, поносом. Но самое опасное состояние – анафилактический шок, который обычно стремительно развивается сразу же после контакта с аллергеном. Признаки анафилактического шока: внезапная слабость, тошнота, боль за грудиной, появляется страх смерти. Все эти явления моментально усиливаются, а кожа бледнеет и на ней выступает холодный липкий пот. Снижается артериальное давление, может наступить потеря сознания.
Когда требуется неотложная медицинская помощь При угрожающих жизни состояниях: анафилактическом шоке, отеке гортани (затрудненном дыхании и удушье). Другие признаки требуют обращения к врачу в течение нескольких часов или первые сутки после начала болезни. Что делать до прихода врача При возникновении затрудненного дыхания 1. Успокойте ребенка и не паникуйте сами, так как ваше беспокойство усилит аллергическую реакцию и ухудшит состояние ребенка. 2. Откройте форточки и окна, чтобы в комнату поступал свежий воздух. 3. Быстро увлажните воздух в комнате. Для этого следует развесить на батареях мокрые полотенца. Можно набрать горячую воду в ванну и отнести туда ребенка, чтобы он дышал увлажненным воздухом. 4. Снимите с ребенка одежду, которая стягивает ему грудь и живот. 5. Положите к его ногам теплую грелку или сделайте ему горячую ножную ванну. 6. Сделайте ребенку ингаляцию щелочным раствором. Для этого разведите в стакане кипятка 1 ч. ложку соды и попросите ребенка вдыхать пары. 7. Если у вас есть ультразвуковой ингалятор, пусть ребенок подышит содовым раствором через этот аппарат. Он позволяет быстро снять отек гортани и спазм бронхов. При анафилактическом шоке 1. Выясните, в сознании ли ребенок. Для этого потрите его по спине или осторожно потеребите. 2. Если ребенок не реагирует, то, крепко поддерживая рукой его голову и шею и не сгибая спину, положите ребенка на твердую поверхность лицом вверх и обнажите ему грудь. 3. Если ребенок без сознания, немедленно приступайте к противошоковым действиям. Выполняйте их в течение минуты, затем вызывайте неотложную помощь. 4. Проверьте, есть ли у ребенка дыхание и сердцебиение. Для этого приложите ухо ко рту ребенка, чтобы услышать его дыхание, и посмотрите, движется ли его грудная клетка. Следите за ребенком не более 5 секунд. 5. Если ребенок не дышит, делайте искусственное дыхание: • сделайте неглубокий вдох и, не меняя положения головы ребенка, плотно обхватите своими губами его нос и рот, сделайте два осторожных вдувания воздуха длительностью по 1 секунде каждое, с паузой между ними; • если грудная клетка во время проведения искусственного дыхания не приходит в движение, поменяйте положение головы ребенка и сделайте еще 2 вдувания воздуха; • заметив, что грудная клетка приподнимается во время искусственного дыхания, положите 2 пальца на внутреннюю поверхность руки ребенка чуть выше локтя и слегка надавите. В течение 5-10 секунд пытайтесь нащупать пульс; • если пульс есть, продолжайте искусственное дыхание, производя по одному вдуванию воздуха каждые 3 секунды. Проверяйте пульс через каждые 20 искусственных вдохов (у ребенка до одного года), через 15 вдуваний воздуха (у ребенка от года до восьми лет) или через каждые 12 вдохов (у ребенка после восьми лет). Через 1 минуту вызовите неотложную помощь. Затем продолжайте искусственное дыхание с проверкой пульса; • если пульса у ребенка нет, начинайте непрямой массаж сердца. Для этого, не меняя положения головы ребенка, положите 2 пальца на середину его грудины чуть ниже сосков. В течение 3 секунд резко нажимайте на грудину 5 раз подряд, так, чтобы грудная клетка каждый раз опускалась: на 1,5-2,5 см у ребенка до года, на 2,5-3,5 см у ребенка от года до восьми лет, и на 4-5 см у ребенка после восьми лет. Нажимайте на грудину плавно, ритмично, не отрывая от нее пальцев; • чередуйте 1 вдувание воздуха с 5 нажатиями на грудину. Повторите приемы 10 раз. Затем в течение 5-10 секунд пытайтесь нащупать пульс. Повторяйте эти приемы до появления пульса или прибытия врача. 6. Если ребенок в сознании, немедленно начинайте противошоковые мероприятия: • положите ребенка на спину и приподнимите ему ноги на 20-30 см; • чтобы сохранить тепло, накройте ребенка одеялом или пальто; • прислушайтесь к дыханию и сердцебиению ребенка, будьте готовы начать реанимационные мероприятия, если наступит ухудшение; • вызовите неотложную помощь.
При появлении аллергической сыпи 1. Если известен аллерген или есть предположение, что может вызывать аллергию, то по возможности исключите контакт с ним. Например, ребенок накануне съел шоколадку или поиграл с собакой или кошкой (с которыми раньше не общался), или в доме появился новый цветок или ковер и т. д. Аллергеном может быть любое вещество или животное, но чаще всего аллергию вызывают продукты, шерсть животных и цветущие растения. 2. Дайте ребенку антигистаминный препарат: супрастин или тавегил: до года – 1/4 таблетки, до 3 лет – 1/3, до 7 лет – 1/2, после 10 лет – целую таблетку. Если сыпь сопровождается зудом, делайте холодные компрессы. 3. Смажьте кожу антиаллергенным кремом драполен. 4. Два раза в день давайте ребенку активированный уголь: до года – 1 таблетку, до 3 лет – 2 таблетки, до 7 лет – 3 таблетки. 5. Можно дать ребенку глицирам – лекарственный препарат растительного происхождения, получаемый из солодки голой. Он оказывает противовоспалительное действие и широко применяется для лечения аллергических дерматозов у детей. 6. Исключите из питания продукты, которые потенциально могут вызвать аллергию: шоколад, цитрусовые, рыбу, газированные напитки. 7. Обратитесь к врачу. 8. Если сыпь выступила не в первый раз, сделайте анализ крови на иммуноглобулин-А. Он поможет выявить характер заболевания – истинную или ложную аллергию, а также определить аллерген. Ограничение контакта с аллергеном поможет в дальнейшем избежать повторения симптомов. Народные средства от аллергии • Противоаллергическое, противозудное и подсушивающее действие оказывают настои череды, крапивы, фиалки трехцветной, душицы, листьев и коры черной смородины и др. Используют также отвары корня валерианы, лопуха, девясила и аира. • Настой из листьев крапивы. Листья крапивы измельчите и положите в термос (из расчета 1 ст. ложка на стакан), залейте кипяченой водой и оставьте на ночь. Затем процедите и давайте ребенку по 1 ст. ложке 2 раза в день за 30 минут до еды. • Настой из листьев шалфея, крапивы и березы. Все составляющие возьмите в равных долях. Настой готовьте так же, как и в предыдущем рецепте. • Настой из тысячелистника, крапивы и душицы. Травы нужно взять в равных количествах. Затем 1 ст. ложку смеси заварить стаканом кипятка и настаивать ночь в термосе. • Настой, снимающий аллергический отек. Возьмите фиалку трехцветную, ромашку, хвощ полевой – по 1 ст. ложке. Сбор заварить 1 л кипятка, затем настоять и принимать 3-4 раза в день в течение 7-10 дней. • Примочки, успокаивающие зуд, для наружного применения. Делаются из настоя ромашки, череды или шалфея. • Уменьшить зуд, чувство жжения и снять отек можно с помощью примочек из настоя следующих трав: мяты, зверобоя и коры дуба, взятых поровну. Готовить настой так: 2-3 ст. ложки смеси заварить стаканом кипятка. Вместо примочек можно использовать припарки – те же травы помещают в мешочек из марли, затем опускают его в кипяток и, остудив до 40-42 °С и слегка отжав, прикладывают к пораженным местам. Делать припарки можно несколько раз в сутки. Эффективное средство – лечебные ванны • В острой стадии аллергической сыпи рекомендуются ванны с настоем ромашки: 2 ст. ложки травы залить 500 мл кипятка, настоять 30 минут, процедить и добавить в воду для ванны. • Ванны с отваром коры дуба – 100 г измельченной коры замочить на 6 часов в 1 л воды, поставить на слабый огонь на 30 минут, процедить и добавить в воду для ванны. • Ванна с травой череды: 2 ст. ложки травы на 1 л кипятка, поставить на водяную баню на 10 минут. Сняв с водяной бани, настаивать 2 часа, процедить и добавить в воду для ванны. • При зудящих дерматозах хорошо помогают крахмальные ванны – 100 г крахмала развести в воде комнатной температуры в отдельной посуде, затем вылить в ванну. • Успокаивающе действуют на кожу хвойно-валериановые ванны: на ванну – 25 мл настойки валерианы и 2 ст. ложки хвойного экстракта. Холодовая аллергия Холодовая аллергия проявляется чаще всего крапивницей – мелкой сыпью на коже в виде красных пятен, как от ожога крапивой, в основном на открытых частях тела – на ладонях, лице и ушах. Если аллергию не лечить, то она со временем распространяется и на другие, уже закрытые, участки тела. Крапивница может сопровождаться повышением температуры, болью в суставах, жидким стулом и общим недомоганием. Аллергизирующие факторы бывают внешние и внутренние. Внешние – это морозный воздух и холодная вода при купании. Под действием холода (зимой после прогулки на морозе, а летом в результате переохлаждения тела после купания в водоемах) сначала появляется сильный зуд и болевые ощущения от холода, затем – красные пятна, выступающие над поверхностью кожи. Иногда они сливаются и образовывают большую площадь поражения с отеком кожи. Внутренние факторы – холодные напитки, которые вызывают зуд и отек губ. Симптомы аллергии выражены несколько часов (максимум 48 часов), а если они удерживаются в течение 6-8 недель, то диагностируется хроническая холодовая крапивница. Аллергическая реакция может начаться сразу после контакта с холодом, а может быть отсрочена на 9-72 часа. Профилактика обострений холодовой аллергии 1. Зимой перед выходом на улицу необходимо нанести на открытые участки тела детский крем или перекипяченное масло. 2. Используйте белье и одеяла только из природных волокон. 3. При тяжелых реакциях на переохлаждение отмените купания в водоемах и длительное пребывание на холодном воздухе. 4. Летом начинайте закаливание кожи, применяя обтирание и обливание водой с постепенным снижением температуры воды. Сначала обливайтесь водой с температурой 25-20 °С, через 3-5 дней постепенно температуру можно снизить до 15-10 °С. В дальнейшем можно делать контрастные обливания теплой и холодной водой. Первая помощь при холодовой аллергии 1. При появлении зуда или отека кожи ребенку необходимо дать антигистаминные средства – тавегил, супрастин или кларитин. Если ребенок уже принимал противоаллергические средства, которые выписывал врач, то использовать нужно их. Эти препараты всегда должны быть в домашней аптечке. 2. Ежедневно делайте ребенку теплые ванны с отварами ромашки или крахмалом, которые снимают зуд и успокаивают кожу. 3. При холодовой аллергии перед выходом на улицу или купании в водоемах необходимо смазывать кожу противоаллергенным или детским кремом. Аллергический ринит Аллергический ринит – это выделения из носа с отеком слизистой, вызванный влиянием аллергического компонента. Бывает сезонный и круглогодичный аллергический насморк. Аллергеном может быть любое вещество, запах или продукт. Всего известно больше 10 000 видов аллергенов. Это пыльца разнообразных растений, микроскопические грибы, промышленная и бытовая пыль, шерсть животных и лекарственные препараты. Другое название сезонного аллергического ринита – поллиноз (от латинского pollen – цветочная пыль). Обычно поллиноз обостряется весной и летом, реже – осенью, и практически не возникает зимой. Симптомы заболевания • Приступы чихания и постоянные выделения из носа, которые появляются после пребывания на улице в пору цветения растений-аллергенов, особенно в сухую и ветреную погоду, или дома, если аллергеном является домашняя пыль и другие вещества. • Зуд в глазах и слезотечение. • Поражение конъюнктивы (слизистой оболочки глаз). • Возможна головная боль, общее ухудшение самочувствия. • Иногда возникает изжога, появляются сухость во рту, охриплость голоса, кашель. Оказание первой помощи 1. Исключите контакт ребенка с возможным аллергеном – пылью или пыльцой растений. 2. Уведите ребенка с улицы, если приступ ринита начался именно на воздухе. 3. Если это произошло дома, то сделайте влажную уборку и уберите из квартиры источники домашних аллергенов – ковры и мягкие игрушки, домашних животных, снимите тяжелые шторы. 4. Для уменьшения симптомов аллергического ринита используют антигистаминные средства: кларитин, кламин, супрастин и тавегил (последние вызывают сонливость, поэтому принимать их нужно с осторожностью). Общие рекомендации для исключения приступов аллергического ринита • Гуляйте с ребенком только ранним утром и в дождливую погоду, когда пыльца не активна. • В сезон цветения закрывайте в квартире окна. • На даче скашивайте травы, предупреждая образование цветочной пыльцы. • Как можно чаще проводите влажные уборки. • Боритесь с домашней плесенью, протирая стены и пол противогрибковыми средствами. • Аллергический ринит успешно лечится гомеопатическими средствами, которые активизируют собственные защитные силы человека.
Анемия железодефицитная (малокровие) Анемия объединяет большую группу заболеваний, которые сопровождаются снижением содержания в крови красных кровяных телец (эритроцитов) и гемоглобина или только гемоглобина. Самой частой причиной развития заболевания является недостаточное поступление в организм железа, необходимого для синтеза гемоглобина. Такие анемии называются железодефицитными. Дефицит железа приводит к росту заболеваемости органов дыхания и желудочно-кишечного тракта. Дети раннего возраста склонны к частым заболеваниям по причине несовершенства иммунной системы, поэтому недостаток железа в питании может быть причиной многих заболеваний. Другой причиной недостатка гемоглобина может быть быстрый темп роста малыша. Это бывает у недоношенных детей, у малышей с большой массой тела при рождении, детей второго полугодия жизни, детей подросткового возраста. Потеря железа возникает при различных кровотечениях, нарушениях кишечного всасывания, при становлении менструальной функции у девочек подросткового возраста. Первый период заболевания протекает скрытно: анализ крови не показывает падение гемоглобина, тогда как в тканях уже развивается дефицит железа, что отражается на расстройстве различных органов и систем. Поэтому железодефицитная анемия у детей – это очень опасное заболевание. Но его можно предотвратить, если быть внимательными к своим детям и использовать методы профилактики анемии. Симптомы анемии • Ребенок часто болеет. • Кожа у ребенка становится сухой. • В уголках рта появляются трещинки (заеды). • Ногти становятся ломкими. • Соски языка сглаживаются. • Кожа бледная. • Изменяются вкус и обоняние. Детям может нравиться запах бензина, краски, вкус мела, они могут грызть штукатурку, уголь и т. д. • Анализы крови показывают снижение количества гемоглобина и эритроцитов. Методы предотвращения анемии Для детей до 1-1,5 лет обычно назначают профилактические курсы препаратов железа. При грудном вскармливании необходимо своевременное (в 6 месяцев) введение прикорма, особенно мясного пюре. При искусственном вскармливании детям рекомендуют давать приближенные по своим свойствам к грудному молоку молочные смеси, которые содержат в нужных количествах и легкие для усвоения формы железа. Детям второго полугодия жизни, у которых быстро истощаются собственные запасы железа, нужно пополнять рацион питания продуктами, богатыми белком и железом: сыр, яйца, мясо, рыба, овощные и крупяные блюда. Всем детям нужно давать продукты, богатые микроэлементами (медь, кобальт, марганец, никель) и витаминами (группы В, аскорбиновая и фолиевая кислоты): говядину, мозг, желток куриного яйца, овсяную и гречневую крупы, зеленый горошек, свеклу, томаты, картофель, черную смородину, крыжовник, яблоки (антоновка), а также овощные и фруктовые соки и пюре из свежих фруктов и ягод. Обязательно соблюдайте режим дня ребенка с частыми прогулками (не менее 4 часов в день). Ребенок должен ежедневно заниматься физическими упражнениями. Делайте ребенку массаж. Лекарственные препараты назначает только врач и определяет их дозировку. Обычно дети раннего возраста принимают препараты в жидкой форме (капли и сиропы): актиферрин, гемофер, мальтофер. Можно давать ребенку лекарства, если раньше они уже назначались врачом. Лекарства принимают за 1-2 часа до или после еды, а при плохой переносимости их употребляют во время еды. Нельзя запивать препараты железа чаем и молоком, которые снижают эффективность их усвоения. Эффект от лечения, как правило, появляется постепенно. Сначала будут уменьшаться признаки анемии, а через некоторое время повысится уровень гемоглобина.
Содержание железа в растительных продуктах, мг/100 г 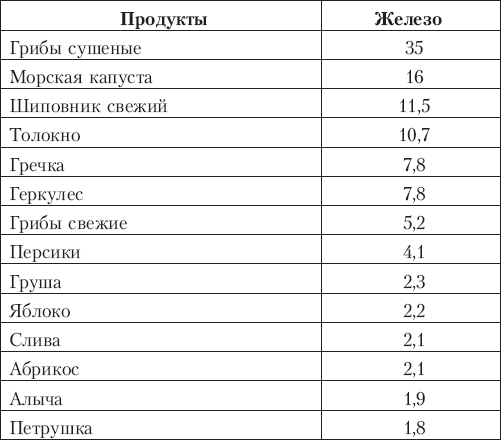 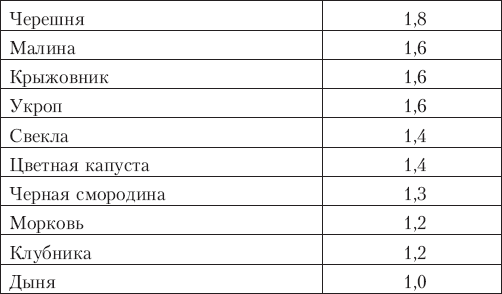 Народные средства лечения малокровия • Сок моркови ежедневно натощак по 1/2 стакану в течение 2 недель. • Грецкие орехи, курагу, чернослив в равных количествах измельчить в мясорубке или блендере и заправить густым медом. Принимать по 1/2-1 ч. ложке 2-3 раза в день в течение 2 недель. Ангина Это острое воспалительное инфекционное заболевание с поражением миндалин глотки. Ангина бывает катаральная, фолликулярная, лакунарная, а также грибковая и дифтерийная. Катаральная ангина протекает с небольшой температурой, вялостью и слабой болью во время глотания, возможно незначительное увеличение лимфатических узлов и их болезненность. Заболевание обычно не требует применения антибиотиков. При фолликулярной и лакунарной ангине ребенку трудно и больно глотать, у него появляются озноб и высокая температура тела, головная боль, общая слабость, увеличиваются лимфатические узлы. На фоне общей интоксикации у ребенка может возникнуть боль в спине и суставах. При фолликулярной ангине на поверхности увеличенных и покрасневших миндалин можно увидеть желтовато-белые точки округлой формы, а при лакунарной – беловатые налеты. Применение антибиотиков позволяет снять воспаление за 3-5 дней. Фолликулярную и лакунарную ангину нельзя переносить на ногах, поскольку она опасна своими осложнениями на сердце, суставы, почки, легкие и лимфатическую систему. Грибковая ангина вызывается дрожжеподобными грибками. Чаще всего она возникает после долгого или неправильного применения антибиотиков. Симптомы болезни те же, на миндалинах – беловатые налеты. Дифтерийная ангина – это заразное инфекционное заболевание, вызываемое дифтерийной палочкой. Оно очень опасна (удушьем) и требует обязательного вызова врача. Против дифтерии детям (если нет медицинских противопоказаний) делают профилактические прививки. Симптомы заболевания • Слизистая оболочка небных миндалин красная, они увеличены в размерах. • При фолликулярной ангине на миндалинах появляется слизисто-гнойные налеты. • Высокая температура тела. • Слабость, вялость, сонливость. • Трудности и боль при глотании. Когда требуется неотложная медицинская помощь • У ребенка температура (выше 39 °С), ее не сбить с помощью таблеток. • Ребенку трудно дышать. • На горле появилась сероватая пленка (признак дифтерии). В каких случаях вызывать врача из поликлиники • Боль в горле продолжается больше 3 дней. • Ребенок отказывается пить. • Повышена температура. • На миндалинах появились белые пятна. • У ребенка изменился голос. • Появилась боль при глотании. Первая доврачебная помощь 1. Больному ребенку необходимо обеспечить постельный режим. 2. Давайте ребенку теплое питье: чай с лимоном, морс из клюквы, отвар шиповника. 3. Каждые 30 минут полощите ребенку горло, чередуя растворы для полоскания: • раствор перманганата калия (марганцовки) делают так: несколько кристалликов растворяют в 1/2 стакана воды, чтобы жидкость была розового цвета; • раствор фурацилина: 1 таблетка на стакан воды; • раствор пищевой соли: 1 ч. ложка на стакан кипяченой воды; • настои трав (зверобой, ромашка, шалфей вместе или по отдельности): в эмалированной кружке 2 ст. ложки травы залить стаканом горячей кипяченой воды, нагреть на водяной бане в течение 15 минут, закрыть крышкой и настаивать 45 минут при комнатной температуре, процедить и разбавить кипяченой водой до начального объема. 4. Если малыш не умеет полоскать горло, делайте ему орошение глотки с помощью обычного ингалятора или пульверизатора. Пульверизатором несколько раз в день разбрызгивайте лечебные растворы, настои трав комнатной температуры. Ребенок должен широко раскрыть рот, высунуть язык и медленно дышать. Конец трубки распылителя пульверизатора установите как можно глубже в полость рта с таким расчетом, чтобы капельки попадали как можно дальше на заднюю стенку глотки, а не накапливались между языком и губами. 5. Если увеличены шейные лимфатические узлы, то на шею прикладывайте согревающие компрессы или сухое тепло. Для компресса используйте полуспиртовой раствор (спирт пополам с водой). Для детей до 3 лет спирт разбавляют водой в 4 раза. Компресс ставят на 2-3 часа 2 раза в день.
6. Если у ребенка высокая температура и сильно болит голова или возникает боль в горле, дайте ему парацетамол или анальгин (можно комбинировать эти препараты и чередовать их). Для детей до 3 лет – 1/4 таблетки, для детей от 3 до 10 лет – 1/2 таблетки, после 10 лет – целую таблетку. Однако дозировку лучше подбирать в зависимости от веса ребенка. После приема таблетки температура снижается на 3-4 часа. 7. Для восстановления кислотно-щелочного баланса рекомендуется давать ребенку чуть подогретую минеральную воду (без газа). 8. Детям после 7 лет можно давать специальные леденцы от боли в горле – стрепсилс и др. Бронхиальная астма Бронхиальная астма – это хроническое заболевание бронхов, имеющее психоаллергенную природу. Оно проявляется приступами удушья и кашлем. Обострение заболевания возникает на фоне простуды и гриппа, после контакта с аллергеном и сильного эмоционального возбуждения. Симптомы заболевания – кашель, свистящее дыхание с затрудненным выдохом, угроза удушья, возможно повышение температуры тела. Приступы астмы вызывает отек и сужение бронхов. Ребенок, у которого впервые появились эти симптомы, может сильно испугаться, тем самым лишь ухудшив свое состояние. Поэтому его необходимо успокоить, вызвать врача и приступить к оказанию первой помощи. Когда требуется неотложная помощь • Если признаки астмы появились у ребенка в первый раз. • Если астматический приступ не удается купировать привычными, назначенными врачом средствами. • Если температура тела поднялась выше 39 °С. Что делать до прихода врача Если приступ астмы случился у ребенка впервые 1. Успокойте и приободрите ребенка, поскольку беспокойство усиливает астматический приступ. 2. Вызовите «неотложку». 3. Помогите ребенку принять удобную, облегчающую дыхание позу. Если он лежит, подложите под голову подушки, поверните его на бок или усадите в подушки. При сильном приступе ребенку легче дышать в положении стоя на коленках и на локтях, то есть на четвереньках. 4. Дайте ребенку теплое питье. Поите его часто, но понемногу. 5. Откройте настежь окна (даже в холодную погоду, накинув на ребенка теплое одеяло или шубу). Свежий воздух облегчит ему дыхание. 6. Дайте ребенку антигистаминное средство – тавегил, супрастин, если нет другого лекарства, выписанного врачом. Ветряная оспа Ветряная оспа (или ветрянка) – это острое инфекционное заболевание, которое вызывается вирусом и проявляется повышением температуры тела и пузырчатыми (везикулярными) высыпаниями на коже и слизистых оболочках. Источниками инфекции являются уже больные ветрянкой дети. Они выделяют вирус во время дыхания, начиная с десятого дня инкубационного периода (тогда симптомов заболевания еще может не быть) и вплоть до пятого дня с момента появления последних высыпаний. Поскольку ветряная оспа передается воздушно-капельным путем, то восприимчивость к этой инфекции у детей очень высока. Не заражаются оспой только дети первых 3 месяцев жизни, потому что у них в крови есть антитела, которые передались от матери в конце беременности. Рост уровня заболеваемости наблюдается у малышей к двухлетнему возрасту, но наивысших показателей он достигает у младших школьников. Вирус проникает в дыхательные пути вместе с воздухом. Из легких он быстро поступает в кровь и вместе с ней попадает в клетки кожи и слизистых оболочек. Там он размножается и вызывает воспаление. В результате в кожных прослойках и на слизистых происходит расслоение тканей, где накапливается межтканевая жидкость. Так образуются высыпания, то есть пузырьки, или, как их еще называют, везикулы. Через несколько дней после появления пузырьки трескаются, на их месте возникают маленькие ранки, которые затем покрываются корочкой. Пузырьки нельзя расчесывать, так как может возникнуть вторичная инфекция, и тогда содержимое везикул становится гнойным. Высыпания при ветряной оспе проходят не одновременно, а с интервалом в 1-2 дня. На 3-5-й день температура обычно падает. Если организм очень ослаблен, такие везикулы могут образовываться и на внутренних органах – печени, почках, легких, поджелудочной железе. Это осложненное течение заболевания, которое сопровождается сильной интоксикацией организма с рвотой и высокой температурой. Оно лечится в стационаре. Инкубационный период (период, который длится от момента проникновения инфекционного возбудителя в организм ребенка до появления первых признаков заболевания) у ветрянки длится от 10 до 21 дня. Симптомы заболевания • Иногда первым симптомом является сонливость, вялость, тревожный сон, плохой аппетит. • Повышение температуры тела до 38-39 °С. • Одновременно с температурой или 1-2 дня спустя появляются высыпания на коже, причем не сразу все, а постепенно. Чаще всего везикулы возникают на лице и волосистой части головы, плечах, груди, животе, конечностях в виде пятен и пузырьков, наполненных жидкостью. Локализуются они и на слизистых ротовой полости, век, носа. Появление новых везикул может опять сопровождаться повышением температуры тела, ухудшением общего состояния. • Может наблюдаться состояние общей интоксикации. • Высыпания сопровождаются зудом кожи. Когда обращаться к врачу При появлении высыпаний и повышении температуры тела обязательно вызывайте врача из поликлиники. Сыпь может появляться при различных заболеваниях (аллергия, скарлатина и т. д.). Только врач может поставить правильный диагноз. Что делать до прихода врача 1. Обеспечьте ребенку постельный режим. 2. При высокой температуре давайте больному анальгин или парацетамол в возрастных дозах. 3. Ребенок должен больше пить – соки, морсы, чай. 4. Высыпания смазывайте 1-процентнным раствором зеленки или 10-процентнным раствором перманганата калия (марганцовки), но обязательно оставьте несколько прыщиков до прихода врача. 5. Если высыпания появились на слизистых, давайте ребенку полоскать рот или орошайте слизистую настоем календулы, ромашки, раствором фурацилина. Смазывайте пузырьки на слизистой раствором зеленки, пополам разбавленным кипяченой водой. 6. Мыться и купаться не следует, чтобы не распространить инфекцию. 7. Изолируйте больного ребенка от других детей. Глисты Гельминтоз (заражение глистами) – самое распространенное заболевание среди детей. Чаще всего оно диагностируется в результате медицинского обследования. Но внимательная мама может сама заметить, что у ребенка появились глисты. Появляются вредные привычки: ребенок начинает грызть и обкусывать ногти, сосать палец, держать его в носу, грызть ручку, фломастеры, карандаши, не любит мыть руки, приходя с улицы, перед едой или после общения с животными, домашних дел. Энтеробиоз – это заражение острицами (небольшие, около 1 см, белого цвета черви с заостренным задним концом). Заражение происходит через грязные ногти, одежду, постельное белье, домашнюю пыль, где находятся яйца глистов. Через рот яйца попадают в кишечник, где из них появляются личинки, которые созревают в течение 12-14 дней. После этого самка уже способна откладывать яйца. Ночью, когда мышцы расслабляются, самка выползает из анального отверстия и откладывает там большое количество яиц. Происходит раздражение кожи, которое вызывает зуд. Когда ребенок расчесывает эти места, яйца попадают под ногти, после чего малыш сам разносит их на все вещи, к которым прикасается, – одеяло, игрушки, продукты питания. Через 6 часов в каждом яйце появляется маленькая личинка, которая жизнеспособна в течение 20 дней. Острицы могут проникать в женские половые органы, вызывая у девочек вульвиты и вульвовагиниты. Попадание глистов в мочевыводящие пути способствует возникновению ночного недержания мочи, развитию цистита. Нередко острицы попадают в аппендикс, вызывая его острое воспаление, и как результат – оперативное вмешательство. Аскаридоз – заражение яйцами аскарид. По внешнему виду аскарида напоминает земляного червя. Взрослые особи достигают размеров от 15-20 см (самцы) до 20-40 см (самки). Аскарида является очень плодовитым глистом. За сутки она способна отложить до 200 000 яиц. Живут эти гельминты 1-2 года. Яйца аскариды вместе с калом больного человека попадают в почву. Немытые, загрязненные почвой руки являются одним из основных источников заражения. Часто яйца аскарид проникают в организм с фруктами, овощами, загрязненными землей или мухами. Когда человек заглатывает яйца аскарид, они попадают в кишечник. Из них выходят личинки, которые через стенку кишок проникают в кровь. Потом мигрируют в альвеолы легких, после чего из мелких бронхов – в большие и трахею. Достигнув глотки, личинки заглатываются со слюной или едой и опять попадают в пищевод, желудок и оседают в тонком кишечнике. Там они продолжают расти и откладывать яйца. Длительность этого цикла составляет от 10 до 11 недель. Симптомы заболевания • Зуд в области заднего прохода. • Скрип зубами во сне может свидетельствовать о заражении глистами. • Сухой кашель, боль и покалывания в грудной клетке могут свидетельствовать о наличии аскарид в организме. • Пребывание аскарид в кишечнике проявляется проблемами с органами пищеварения: тошнота, рвота, неприятные ощущения в животе или приступы боли в зоне пупка. • Изменение вкусов и аппетита ребенка, который начинает плохо есть, причем даже любимые блюда, и налегает на сладости, особенно шоколад. • У детей раннего возраста наблюдаются бледность кожных покровов, рвота, синяки под глазами. • Почти у всех зараженных малышей наблюдаются симптомы поражения центральной нервной системы: раздражительность, плохой сон, быстрая утомляемость, ощущение тяжести головы, апатия. • Нередко возникают нарушения поведения: дети капризничают, становятся рассеянными, страдают от ночных страхов, у них ухудшаются память и внимание. • При наличии большого количества глистов у ребенка может происходить сплетение их в клубок. Это нередко вызывает непроходимость кишечника или закупорку желчного протока. В таком случае возникает острая боль в животе, рвота с примесями желчи, повышается температура тела, изредка появляется желтуха. Когда обращаться к врачу Когда вы заподозрили наличие глистов по вышеперечисленным признакам. Врач даст направление на анализ кала и выпишет лекарства для лечения. Когда требуется неотложная медицинская помощь Если возникла острая боль в животе и поднялась температура.
Что делать до прихода врача Если вы уверены, что у ребенка глисты (видели их), то можете использовать народные методы, пока врач не назначил медикаментозное лечение. Народные способы лечения в основном имеют лишь вспомогательное действие. Народные средства для выведения глистов Средство для выведения остриц Очищенные семена тыквы пропустить через мясорубку (или измельчить другим способом). Принимать по 2 ст. ложки, запивая теплым молоком. Делать это нужно утром, натощак (до еды). Через час принять слабительное. Средства для избавления от аскарид • Нужно съесть 5 зубчиков молотого чеснока со стаканом кипяченого молока. Через два часа после приема смеси необходимо принять слабительное. • 20-30 г листьев грецкого ореха залить 1 л воды. Отварить и процедить. Пить натощак (утром) и по 1/2 стакана перед каждым приемом пищи. В рецептах указаны дозы для взрослых и детей старше 15 лет. В зависимости от возраста, доза препаратов изменяется таким образом: до 2 лет – назначать 1/10-1/8 дозы взрослого; в 2 года – 1/8-1/4; от 3 до 4 лет – 1/6-1/4; от 4 до 7 лет – 1/3; от 7 до 14 лет – 1/2; от 14 до 16 – 2/3 дозы. Для профилактики повторного самозаражения острицами необходимо выполнять определенные мероприятия: • на ночь обязательно надевать плотно прилегающие колготки или трусики (чтобы яйца глистов не разносились по постельному белью); • утром подмывать заднепроходное отверстие; • трусики после стирки утюжить горячим утюгом. От глистов необходимо лечить всех членов семьи. Гломерулонефрит Это заболевание почек, а именно почечных клубочков. Чаще им болеют дети от 3 до 12 лет. Чем старше ребенок, тем большая вероятность того, что острый гломерулонефрит перейдет в хроническую форму. Причиной возникновения заболевания является перенесенная вирусная или бактериальная инфекция, особенно пневмония, скарлатина, ангина, хронический тонзиллит, грипп и другие респираторные инфекции. Но даже ветряная оспа и эпидемический паротит может спровоцировать развитие гломерулонефрита. Начинается заболевание через 2-3 недели после перенесенной инфекции. В основе развития гломерулонефрита лежат иммунологические нарушения. Гломерулонефрит часто приводит к вовлечению в патологический процесс многих органов и систем организма: сердечнососудистой, пищеварительной, нервной, иммунной и др. То есть заболевание является тяжелым и серьезным, поэтому лечится в стационаре, причем не менее 1,5-2 месяцев. Симптомы заболевания Через 7-14 дней после перенесенной вирусной или стрептококковой инфекции у ребенка появляются слабость, повышенная утомляемость, жажда при снижении аппетита. Уменьшается или совсем прекращается выделение мочи. Иногда начальный период болезни сопровождается подъемом температуры тела, головной болью, тошнотой, рвотой. На лице ребенка, а в дальнейшем и на ногах, пояснице возникают отеки. Это является наиболее ранним и частым признаком гломерулонефрита. Их выраженность у детей бывает разной: от умеренной отечности на лице до распространенных отеков по всему телу. У грудных детей они часто расположены на пояснице и крестце. Впоследствии заметной становится бледность ребенка, появляется тупая ноющая боль в пояснице. Причем эта боль является двусторонней. Моча приобретает красный, бурый и даже черно-коричневый цвет. Когда требуется неотложная медицинская помощь Если вы заметили хотя бы один из перечисленных симптомов, срочно вызывайте врача. Доврачебной помощи не требуется, так как заболевание лечится под контролем врача.
Грипп и острые респираторные вирусные заболевания (ОРЗ) Причиной возникновения ОРЗ являются два типа возбудителей: вирусы и бактерии. Острые респираторные вирусные инфекции (ОРВИ) – группа заболеваний, вызываемых вирусами. Особенно часто она встречается у маленьких детей. При попадании вирусов на слизистую оболочку носа развивается ринит, при воспалении глотки – фарингит, гортани – ларингит. Если в воспалительный процесс вовлекаются бронхи – бронхит, альвеолы – пневмония {воспаление легких). Нередко у малышей ОРВИ осложняется воспалением среднего уха {отитом). При воспалении носоглотки, зева и гортани говорят о поражении верхних дыхательных путей, а при поражении трахеи, бронхов, бронхиол и легких – о заболевании нижних дыхательных путей. Присоединение к ОРВИ бактериальной инфекции сопровождается повторным повышением температуры, появляются признаки интоксикации (отравления организма): беспокойство, бледность, общая слабость, потливость. Дети отказываются от еды и питья, становятся безразличными к окружающему или, наоборот, возбужденными. Грипп имеет много разновидностей возбудителей: А, В и С, парагрипп, аденовирусная, респираторная, риновирусная, энтеровирусная инфекции. Но чувствительность детей к отдельным возбудителям разная. В раннем возрасте она определяется пассивным иммунитетом, который мать передает ребенку во время беременности (через плаценту), а также с грудным молоком. В более старшем возрасте она определяется собственным иммунитетом ребенка. Передаются вирусы воздушно-капельным путем: во время кашля и чихания. Симптомы гриппа • Первым признаком гриппа является повышение температуры тела до 39-40 °С, причем она может держаться высокой несколько дней. • Сильная головная боль. • Боль в горле, заложенность носа, охриплость голоса, общее недомогание. • Слезотечение. • Боль в мышцах. • Частый сухой и болезненный кашель, который через 2-3 дня становится влажным. • У малышей до года наблюдается сильное двигательное беспокойство, раздражительность, нарушение сна, рвота, отказ от груди, частое сухое покашливание. Нередко вздувается животик, появляется частый, жидкий стул с примесями слизи. Ночью ребенок дышит полуоткрытым ртом, сопит носиком. Симптомы ОРВИ • Заложенность носа и слизистые выделения из него. • Сухой или влажный кашель. • Повышение температуры тела до 38-39 °С. • Покраснение и рыхлость миндалин и задней стенки глотки. • Незначительная боль в горле. • Головная боль. • Вялость, сонливость, слабость, плохой аппетит. Симптомы острого отита • У грудничков – сильное беспокойство, полный отказ от еды (при глотании боль в ушке резко усиливается). • Боль в ухе, особенно при нажатии на середину уха (козелок). Симптомы бронхита У малыша появляется учащенное, затрудненное дыхание, иногда кряхтящее. Симптомы стрептококковой и вирусной инфекций горла • Вздутые лимфатические узлы на шее. • Слизь в горле и красный зев с налетом или без него (для определения этой инфекции берут мазок из горла). Когда требуется неотложная помощь • Если температура выше 39 °С и ее не удается сбить с помощью лекарственных средств. • Если у ребенка сухой «лающий» кашель с затрудненным вдохом и свистом. • Если грудной ребенок испытывает сильное беспокойство и отказывается от груди в течение нескольких часов. • Если у ребенка острая боль в ухе и повышена температура тела. Когда вызывать врача из поликлиники • Когда у ребенка появились симптомы гриппа или ОРВИ. • Когда поднялась температура. Помощь до прихода врача 1. С первых часов заболевания ОРВИ очень эффективны препараты интерферона, которые подавляют размножение вирусов и препятствуют распространению воспаления. 2. Рекомендуется обильное питье, хорошо помогают отвар шиповника, липового цвета, зверобоя. 3. При высокой температуре (38,5 °С и выше) ее необходимо снижать следующими способами: • дайте малышу жаропонижающие препараты: парацетамол или анальгин в возрастных дозах. Таблетку положите в 1 ст. Ложку, другой ложкой измельчите, добавьте немного сахара и воды. Дайте ребенку запить эту смесь теплой водой. Для грудных и маленьких детей лучше использовать ректальные свечи. Температуру до 38 ° С снижать не нужно, так как она оказывает губительное действие на вирусы. Исключения составляют дети, у которых развивается судорожный синдром; • необходимо надеть на ребенка легкую хлопчатобумажную одежду. Сделайте ребенку воздушные ванны, обтирайте малыша пеленкой, смоченной в воде комнатной температуры, на головку положите влажную салфетку; • если температура продолжает повышаться, можно делать влажное обертывание всего тела малыша в большую пеленку; • если у ребенка холодные руки и ноги, приложите к ним грелку, наденьте шерстяные носки и варежки, то есть постарайтесь согреть их. Для снятия спазма дайте ребенку но-шпу (1/4 таблетки до 3 лет, 1/3 таблетки – до 5 лет, 1/2 таблетки – до 7 лет, после 7 лет – целую таблетку; • оботрите ребенка водой комнатной температуры (можно пополам с уксусом или водкой) и накройте тонкой простынкой. Делайте так несколько раз, пока температура не понизится. Обтирание можно начать после того, как вы дали таблетку, которая начинает действовать только через 40 минут; • при высокой температуре эффективна клизма с водой комнатной температуры. 4. Если заболел грудной ребенок, чаще меняйте его положение тела – это способствует эффективному дренированию легких. 5. После курса антибиотиков (назначенных врачом) необходимо давать биопрепараты для восстановления естественной флоры кишечника: бифидумбактерин или примадофилус. 6. Если у грудного младенца насморк, очистите ему носик от слизи и закапайте грудное молоко. Для более старших детей используйте сосудосуживающие капли (детский нафтизин – 0,6-процентный). Чтобы закапать младенцу капли в нос, его нужно уложить на бок в ту сторону, в какую половину носа вы будете капать, затем поменяйте положение. Закапывайте в каждую ноздрю по 1-2 капельки. Средства народной медицины при ОРВИ • Кусочки ваты, смоченные соком репчатого лука, закладывайте в нос 3-4 раза в день на 10-15 минут. • Свежевыжатый морковный сок и растительное масло в соотношении 1:1 смешивают с несколькими каплями чесночного сока и закапывают в нос несколько раз в день. • Чеснок натрите на мелкой терке или хорошо растолките и смешайте с медом, желательно, липовым в соотношении 1:1. Давайте ребенку перед сном по 1 ч. ложке (до 5 лет) или 1 ст. ложке (после 5 лет). При высокой температуре чеснок применять нельзя, так как он может усилить сердцебиение! • Измельчите 3 зубчика чеснока или тщательно разомните его и смешайте со стаканом свежевыжатого морковного сока. Поставьте настаиваться на 4-6 часов. Давайте ребенку пить эту смесь в течение дня за 3 приема. • Залейте 50 мл теплой воды 3 ст. ложки мелко нарезанного лука, добавьте 1/2 ч. ложки меда, настаивайте 30 минут и закапывайте в нос. • Сделайте 30-процентный раствор меда в соке сырой красной свеклы и закапывайте по 5-6 капель в каждую ноздрю 4-5 раз в день. • Натрите на терке луковицу и выложите полученную массу на марлю, сложенную вдвое. Накладывайте компресс на нижнюю часть носа, предварительно смазав ее подсолнечным маслом. Держите 4-10 минут. Выполняйте процедуру 3 раза в день. Это поможет остановить развитие заболевания. • Смешайте 1 ст. ложку багульника с 1/2 стакана подсолнечного масла и прокипятите смесь на водяной бане 30 минут, затем остудите и процедите. Закапывайте по 2-3 капли 3-4 раза в день. • Делайте ингаляции: пригоршню цветков ромашки, измельченные листья перечной мяты и шалфея залейте 1/4 л кипятка и дайте настояться, затем добавьте горячей воды, доведя объем жидкости до 1 л. Посадите ребенка так, чтобы он мог дышать паром над миской, накройте ему голову большим махровым полотенцем и следите, чтобы он вдыхал пар попеременно носом и ртом. Продолжительность процедуры 10-15 минут. Диатез Обычно под диатезом понимают экссудативный диатез, то есть особую чувствительность организма к некоторым пищевым продуктам и лекарствам, которая проявляется аллергическими реакциями на коже и слизистых оболочках. В основе заболевания лежит несовершенство функций печени у маленьких детей (до 3-4 лет), поэтому после 3 лет диатез, как правило, проходит. Но иногда он появляется и в более старшем возрасте, тогда говорят о нарушениях функции печени. Заболеванию сопутствуют воспалительные процессы, нарушения водно-солевого обмена и увеличение лимфатических узлов. Чаще всего диатез вызывают: клубника, земляника, цитрусовые, шоколад, рыба, творог, колбаса, томаты, квашеная капуста. Дети с экссудативно-катаральным диатезом на вид обычно пухленькие, с избыточной массой тела, часто имеют стойкие опрелости с первого месяца жизни. Кожа у них часто сухая и бледная. Симптомы диатеза • Покраснение кожи щек и подбородка с последующим шелушением. • Мелкие высыпания, которые сопровождает зуд. • «Географический язык» – язык, покрытый своеобразным налетом, который своим видом напоминает географическую карту. • Иногда возникают расстройства стула. • Анемия и рахит могут быть признаками запущенного диатеза. Когда обращаться к врачу • Если после съеденной сладости или другого нового продукта вы заметили неестественный румянец на щечках малыша, который держится несколько часов, а кожа под ним становится шероховатой и сухой. • Если на коже малыша появляются частые и не проходящие опрелости. • Если после умывания младенца вы обнаружили красную и шероховатую кожу на ягодицах ребенка. • Если на коже ребенка появились высыпания красного цвета и его тревожит зуд. • Если высыпания или покраснения появились после приема антибиотиков или других лекарственных препаратов, прекратите их использование и немедленно обратитесь к врачу. Что делать до прихода врача 1. Исключить из меню ребенка продукты, которые являются аллергенами (шоколад, апельсины, рыбу, яйца, сладости), резко ограничить употребление углеводов, которые легко усваиваются (макароны, сахар, белый хлеб, пирожки). Если ребенок до года находится на искусственном вскармливании, то давать ему преимущественно кисломолочные смеси. 2. Исключить воздействие самых распространенных аллергенов: пенициллин, аспирин, витамин B1. 3. При лечении аллергического поражения кожи, используют витамины B5, Вб, А, Е (в возрастных лечебных дозах), антигистаминные средства. 4. Детям с кожными высыпаниями назначают ванны с отварами лаврового листа, настоями коры дуба. Народные средства от диатеза • Цветки зверобоя разотрите в порошок. Отмерьте 100 г порошка и залейте 1 л подсолнечного, льняного или оливкового масла. Настаивайте 12 дней в теплом месте. Процедите. Смазывайте этой смесью пораженные места у малыша за 8-10 часов до купания и сразу же после него. Это средство незаменимо при потнице, крапивнице и всевозможных раздражениях кожи. • Тщательно (с хозяйственным мылом) вымойте куриные яйца (желательно коричневого цвета), отварите их. Снимите скорлупу, сложите ее в 3-литровую банку, залейте кипятком, настаивайте в течение суток. Этой водой умывайте младенцев. Дисбактериоз Это нарушение нормальной микрофлоры кишечника, при котором растет число патогенных микробов (возбудителей дизентерии, сальмонеллеза и др.) и условно-патогенных микроорганизмов (стафилококка, энтерококка и др.). Эти изменения, как правило, приводят к уменьшению или полному уничтожению полезной флоры кишечника: бифидобактерий, лактобацилл, кишечной палочки. Дисбактериоз опасен тем, что может привести к тяжелым инфекционным заболеваниям, иммунодефициту, развитию аллергии, кожных высыпаний, анемии и других патологий. Когда обращаться к врачу • Когда вы заметили, что у малыша плохой аппетит. • Ребенок часто жалуется на колики в животе – боль в боку или в районе пупка, которая быстро проходит, стоит ему полежать. • У ребенка бывает тошнота, жидкий стул, запоры. Что делать до обращения к врачу 1. Легкие формы дисбактериоза можно лечить с помощью кисломолочных смесей, однако в любом случае необходимо знать состав микрофлоры, чтобы ее корректировать с помощью препаратов лакто– или бифидобактерий. 2. При наличии патогенной флоры сначала необходимо избавиться от патогенных бактерий (с помощью гидролизатов – специальных смесей), а уже потом восстанавливать нормальную микрофлору кишечника. 3. При коликах и дискомфорте в животе кладите малышу на живот теплую пеленку и чаще выкладывайте младенца на живот. Кроме этого, хорошо помогают круговые поглаживания ладонью вокруг пупка по часовой стрелке и упражнения ногами: согните ножки малыша в коленках, прижмите их к животу, а затем выпрямьте. 4. Можно начать принимать линекс – капсулы для нормализации микрофлоры кишечника. Народные средства от дисбактериоза • Возьмите 1 стакан овса на 3 стакана воды. Доведите до кипения и держите на маленьком огне 3 часа. Затем процедите через несколько слоев марли, чтобы отвар не содержал мелких примесей. Держите отвар в холодильнике. Давайте ребенку по 1/4 стакана отвара в теплом виде перед едой и на ночь. Курс лечения не менее месяца, можно дольше. • Смешайте по 1 ст. ложке календулы, зверобоя, шалфея и ромашки. Возьмите 1 ст. ложку смеси, залейте стаканом воды и доведите до кипения на водяной бане. Затем остудите и давайте ребенку по 1 ч. ложке или 1 дес. ложке 4 раза в день. Корь Возбудителем кори является вирус, который передается воздушно-капельным путем. Для распространения заболевания необходимы три условия, а именно: больной корью (источник инфекции), определенный механизм передачи вируса и восприимчивый к заболеванию организм. Корью редко болеют дети до трехмесячного возраста. Они имеют врожденный иммунитет от матери (при условии, что женщины болели корью раньше или прошли вакцинацию), который впоследствии теряют. Возраст тех, кто болеет корью, значительно изменился. Теперь ею болеют не только дошкольники, но и дети от 15 до 18 лет. В своем развитии корь имеет несколько периодов. Первый – инкубационный – длится от 9 до 17 дней, а в случаях применения иммуноглобулина с целью предупреждения болезни у детей, которые контактировали с больным, может продолжаться до 21 дня. Инкубационный период – промежуток времени от заражения во время контакта до появления первых признаков болезни. Второй – катаральный – длится от 3 до 7 дней. Третий – появление высыпаний на слизистых, а затем – на коже. Корь вызывает очень серьезные осложнения (стенозирующий ларинготрахеит, пневмонию, менингит, энцефалит, энцефаломиелит), поэтому против нее необходимо делать профилактические прививки. После болезни иммунитет ребенка сильно падает, поэтому в это время нужно остерегаться любых инфекционных заболеваний. Повторно заболеть корью невозможно, поскольку все, кто переболел, приобретают стойкий иммунитет. Симптомы заболевания Появление высокой температуры тела в первый день, которая на 2-3 сутки может снижаться до 37-38 °С. Снижение аппетита, головная боль, нарушения сна. Сухой кашель, хриплый голос, насморк – катаральный период развития болезни (пока еще нет сыпи). Эти симптомы с каждым днем усиливаются. Характерными симптомами болезни являются конъюнктивит и склерит, которые сопровождаются светобоязнью, слезотечением. Иногда светобоязнь бывает настолько сильной, что веки больного судорожно смыкаются. До конца катарального периода выделения из носа и глазных щелей приобретают гнойный характер. Все эти симптомы напоминают острые респираторные вирусные инфекции. Но особенностью именно кори в этих случаях будет нарастание катаральных проявлений, кашель будет становиться частым, болезненным. Основные отличительные черты кори – появление в конце катарального периода на слизистой оболочке щек, губ и десен высыпаний, которые напоминают манную крупу, и мелких розово-красных пятен на мягком и твердом небе. Это второй период заболевания. На 4-5 сутки обычно появляются высыпания: сначала на лице, за ушами, а затем на протяжении 3-4 суток сыпь распространяется постепенно вниз, покрывая шею, туловище, ноги. Она имеет вид пятен розово-красного цвета, которые часто сливаются. Опять повышается температура до высоких показателей. Лихорадка длится в течение всего периода распространения сыпи, катаральные явления продолжаются. В первые 2 дня от начала высыпаний сохраняются характерные изменения в ротовой полости. В дальнейшем слизистая оболочка рта становится ярко-красной, губы сухими и потрескавшимися, покрываются корочками, а на языке появляется налет. Все это способствует присоединению бактериальной инфекции и развитию стоматита. Потом высыпания начинают темнеть, приобретая коричневый оттенок. Пигментация происходит в том же порядке, как и появлялась сыпь (от головы к ногам), удерживается от одной до полутора недель. В этот период нормализуется температура, постепенно исчезают катаральные явления. У детей первого года жизни в катаральном периоде проявления конъюнктивита, насморка, кашля выражены слабее или вовсе отсутствуют, а болезнь начинается с высыпаний. У маленьких детей нередко возникает дисфункция кишечника – частый стул жидкой консистенции, иногда с примесями слизи. Но течение кори у грудных детей более тяжелое, и чаще возникают бактериальные осложнения, такие как пневмония, отит, дисбактериоз кишечника. Когда обращаться к врачу При первых признаках заболевания вызывайте участкового педиатра, который определит характер заболевания и необходимость госпитализации. Обычно госпитализируют больных корью детей первого года жизни, а также детей с тяжелой степенью кори и осложнениями. Первая помощь до прихода врача 1. Обеспечьте ребенку постельный режим и изолируйте его от остальных детей. 2. Для уменьшения признаков интоксикации ребенку дают много пить – чай, соки, компоты, отвары трав, минеральную столовую воду. Объем жидкости зависит от возраста и составляет 1,5-2,5 л в сутки. 3. Еда должна быть легко усваиваемой, механически и химически щадящей, витаминизированной (супы, каши, картофельное пюре, омлет, фрукты, овощи, кисломолочные продукты, рыба, мясной фарш, паровые котлеты, фрикадельки). 4. Ротовую полость нужно полоскать после каждого приема еды или питья кипяченой водой, 2-процентным раствором питьевой соды (1 ч. ложка на стакан воды) или раствором марганцовки. 5. Глаза промывайте теплой кипяченой водой, чайной заваркой, отваром ромашки. Каждый глаз обрабатывают отдельным ватным тампоном от внешнего уголка глаза к внутреннему. Процедуру нужно повторять 4-5 раз в день. 6. Сухие губы смазывайте вазелиновым маслом, детским кремом. 7. Нос прочищайте ватным тампоном, смоченным в вазелиновом масле. При насморке в нос закапывают растворы сосудосуживающих капель. При кашле давайте микстуры от кашля или другие отхаркивающие средства в возрастных дозах. 8. Жаропонижающие препараты (парацетамол, панадол) дают детям при температуре 38,5 °С и выше. 9. Можно дать ребенку аскорбиновую кислоту в суточной дозе 300-500 мг. Краснуха Это инфекционное заболевание, которое передается воздушно-капельным путем вместе с чиханием, кашлем и даже дыханием. Возбудитель проникает в организм через слизистую оболочку верхних дыхательных путей, потом попадает в кровь, вызывая поражение кожи, лимфатических узлов и специфические изменения в крови. Наиболее уязвимыми к инфекции являются дети в возрасте от 2 до 9 лет. Краснуха опасна своими осложнениями. Они проявляются поражениями нервной системы – энцефалитом, менингитом. У ребенка наблюдается повышение температуры тела до 39-40 °С, появляются сильная головная боль, рвота, потеря сознания, судороги. Выздоровление в таком случае замедляется и длится до 2-3 месяцев. Особенно опасна краснуха для беременных женщин, поскольку ребенок может родиться с аномалиями развития: катарактой, пороками сердца, глухотой и др. Нет ни одной системы, которая могла бы остаться неповрежденной при врожденной краснухе. Для предупреждения врожденной краснухи нужно проводить обязательную ревакцинацию против краснухи девочкам 12-14 лет, то есть в период полового созревания. Симптомы заболевания • Слабо выраженная интоксикация в виде недомогания, быстрой утомляемости, сонливости, плохого самочувствия. • Повышение температуры до 37-37,5 °С. • Головная боль, насморк, царапание в горле, сухой кашель. • Красные пятна на мягком небе, покраснение слизистой оболочки глотки и конъюнктивы (глаз). • Увеличение шейных и затылочных лимфатических узлов. • Через 3-4 суток появляются мелкопятнистые, бледно-розовые, достаточно обильные, почти одинаковой величины, с ровными краями высыпания. Они возникают одновременно в течение суток на лице, груди, животе и разгибательных поверхностях конечностей. • У детей младшего возраста и взрослых возможно развитие воспаления мелких суставов кистей рук, иногда голеностопных и лучезапястных суставов. Когда обращаться к врачу При первых признаках заболевания вызовите врача из поликлиники. Что делать до прихода врача 1. Обеспечьте постельный режим на протяжении 3-4 дней в период высыпаний. 2. Питание должно быть полноценным и обогащенным витаминами. 3. При повышении температуры тела обязательно применяйте жаропонижающие препараты. 4. При изнурительном кашле давайте ребенку микстуру от кашля. 5. При насморке закапывайте в нос сосудосуживающие капли (нафтизин). 6. Изолируйте больного ребенка от окружающих на 7 дней. Круп Круп – это закупорка просвета гортани, которая может привести к удушью. Истинный круп – это осложнение дифтерии. Ложный круп – острый стенозирующий ларниготрахеит, возникающий на фоне тяжелого течения ОРЗ. Заболевание чаще наблюдается у детей с аллергической предрасположенностью в возрасте от 6 месяцев до 5 лет. В основе развития крупа лежит воспалительный отек слизистой оболочки, а также рефлекторный спазм гортани. Симптомы заболевания • Грубый, сухой, «лающий» кашель, который чаще начинается ночью. • Затрудненное дыхание, особенно вдох. • Охриплость, осиплость голоса. • Ребенок беспокоен, мечется, появляется одышка, синюшность. Когда вызывать неотложную помощь При любом из перечисленных признаков крупа, причем промедление очень опасно. Что делать до прихода врача 1. Успокойте ребенка, расстегните на нем стесняющую одежду. 2. Откройте окна, чтобы обеспечить доступ свежего воздуха, так как развивается гипоксия. 3. Наполните ванну горячей водой и дайте ребенку подышать теплым паром. Поставьте в комнату, где он находится, емкости с горячей водой. На горячие батареи повесьте мокрые полотенца, чтобы воздух в комнате стал влажным и теплым. 4. Сделайте паровые ингаляции с добавлением соды, отхаркивающих трав, эуфиллина – с целью уменьшения отека слизистой оболочки, разжижения мокроты (лучше иметь ультразвуковой ингалятор). 5. Давайте ребенку теплое щелочное питье – воду с содой (1/2 ч. ложки на стакан воды), «Боржоми», «Ессентуки». 6. Если температура не повышена, можно поставить горчичники на верхнюю часть грудной клетки и на икроножные мышцы (происходит отток крови к нижней половине туловища, уменьшается отек). Сделайте теплые ножные ванны. Лямблиоз Это заболевание поражает пищеварительный тракт (двенадцатиперстную кишку и верхние отделы тонкой кишки), в котором паразитируют простейшие организмы – лямблии. Возбудители попадают в ротовую полость ребенка через питьевую воду, грязные руки, немытые овощи и фрукты. Лямблии выделяют токсические вещества, которые приводят к развитию хронической интоксикации, а также механическому раздражению кишечника. Лямблиоз наиболее часто встречается у детей в возрасте 5-10 лет. Заболевание может вызвать серьезные осложнения: уменьшение массы тела ребенка, замедление темпов его роста, снижение иммунитета, развитие малокровия разных степеней тяжести, появление инфекционных болезней и даже абсцесс (нагноение) слизистой кишечника или печени. Для установления диагноза ребенок должен сдать кал на анализ. Иногда проводят дуоденальное зондирование. Лечение назначает только врач. Дозы препаратов зависят от возраста и веса ребенка. Длительность лечения также выбирает врач, потому что существуют разные схемы лечения. Например: принятие лекарств – 5 дней, перерыв – 5 дней, второй курс лечения – 5 дней. Необходимо также нормализовать моторику желчевыводящих путей и микрофлору толстого кишечника, поэтому самостоятельно лечить лямблиоз нельзя. Развитие болезни может быть острым, подострым и хроническим. Симптомы заболевания Острое течение напоминает острый гастроэнтерит (воспаление желудка и тонкого кишечника). Это появление частого водянистого пенистого стула желтого цвета, с кислым запахом, 5-8 раз в сутки. При подостром и хроническом течении болезни ее проявления связаны с дискинезией (нарушением моторики) желчевыводящих путей. Характерна боль в животе без четкой локализации. Большинство детей указывают на околопупочный участок, а также на правое подреберье. Боль может быть приступообразной, ноющей. Диспепсическому синдрому свойственны стойкая тошнота, снижение аппетита или его отсутствие, иногда рвота. Интоксикационный синдром проявляется бледностью кожи, синюшностью под глазами, желтушностью вокруг рта, головной болью, быстрой утомляемостью, раздражительностью, эмоциональной лабильностью, общей слабостью. Неотложной помощи не требуется, за исключением грудных младенцев, у которых появляются подобные симптомы. Когда обращаться к врачу • Если у ребенка жидкий водянистый стул продолжается в течение суток. • Если ребенка беспокоят боли в животе. Что делать до прихода врача 1. Обеспечьте ребенку щадящую диету (паровые и отварные овощи и мясо, крупяные каши, кисели, кисломолочные продукты). 2. Поите ребенка минеральной водой без газа. 3. Дайте активированный уголь (2-5 таблеток в зависимости от возраста). Профилактика состоит в элементарных правилах гигиены: мыть руки перед едой, не есть немытых фруктов и овощей и т. д. Нефриты и другие воспалительные заболевания почек Эти заболевания могут развиваться как у мальчиков, так и у девочек. В грудном возрасте их тяжело диагностировать. Диагноз ставится по результатам клинических анализов мочи и крови, которые в течение первого года жизни необходимо сдавать регулярно. Нередко причиной заболеваний является врожденный дефект мочевыделительной системы. При выявлении урологических заболеваний в раннем возрасте есть шанс на успешное лечение и возможность избежать тяжелых операций с удалением почки, а также осложнений заболевания: почечной гипертонии, почечной недостаточности, мочекаменной болезни, вторичного сморщивания почек и т. д. Первые симптомы болезни • Ребенок отказывается от еды. • Частые мочеиспускания. • Повышение температуры до 38-40 °С без признаков простуды. Когда обращаться к врачу При первых признаках заболевания и для планового диагностического обследования. Средства народной медицины • Противовоспалительный и мочегонный настой. Кукурузные рыльца обладают слабым мочегонным и противовоспалительным действием. Залейте 1 ст. ложку измельченного сырья кипятком (300 мл). Настаивайте в течение часа, затем процедите. Давайте ребенку по 1 ч. ложке или 1 дес. ложке 3 раза в день после еды. • Настой василька синего. Применяется при спазмах и воспалении почек и мочевыводящих путей. Заварите 1 ч. ложку сырья 1 стаканом кипятка, настаивайте в течение часа, процедите. Давайте по 1/4 стакана (для маленьких детей по 1 ст. ложке) по 3-4 раза в день. • Березовый сок. Обладает общеукрепляющим и слабым мочегонным действием. Его можно давать без ограничения. • Тыква. Это универсальное средство, очищающее организм и восстанавливающее нарушенные в нем обменные процессы. Давайте ребенку свежий сок тыквы по 1/2 стакана 3 раза в день. • Брусничный чай. Возьмите 1 ст. ложку ягод или листьев брусники, залейте 1 стаканом кипятка, настаивайте 1 час, затем процедите. Давайте ребенку по 1/4 стакана 3 раза в день. Цистит Это воспаление мочевого пузыря, которому чаще подвержены девочки, чем мальчики. Его вызывают бактерии: кишечная палочка или золотистый стафилококк. Инфекция может попадать в мочевой пузырь из почек или через мочеточник, а также через кровь. Очень редко инфицирование происходит контактным путем. У девочек цистит часто начинается после переохлаждения, например, купания в слишком холодной воде, почти всегда он является следствием воспаления наружных половых органов – вульвита. К воспалению приводит несоблюдение правил гиены, купание малышей в открытых водоемах без плавок. Особенно подвержены заболеванию девочки в возрасте от 4 до 7 лет, ведь их организм особенно восприимчив к инфекциям. У мальчиков цистит начинается в результате воспаления кожи головки полового члена. У малышей причиной цистита могут быть нарушения работы кишечника и глисты, особенно острицы, которые во время сна могут заползать в уретру, а иногда и в мочевой пузырь. При аденовирусной инфекции цистит может протекать с выделением в мочу примесей крови. Первые симптомы заболевания • Повышение температуры. • Недомогание, раздражительность, потеря аппетита, тошнота и даже рвота. • Чем меньше ребенок, тем более выражены симптомы общей интоксикации. • У старших детей возникают частые позывы к мочеиспусканию, не только днем, но и ночью. • После мочеиспускания ребенок чувствует сильную продолжительную боль. Иногда у детей наблюдается задержка мочи (она возникает по причине страха ребенка перед неприятными ощущениями). • Моча приобретает мутный оттенок, иногда со сгустками свежей крови, что является признаком тяжелого воспалительного процесса. Когда обращаться к врачу • При появлении боли при мочеиспускании и крови в моче вызывайте неотложную помощь. • При появлении других симптомов цистита обратитесь к участковому педиатру или урологу. Что делать до прихода врача 1. Исключите из рациона острые и жирные блюда, консерванты. 2. Ребенок должен соблюдать молочно-растительную диету. 3. Обеспечьте малышу обильное питье – чай, компот, соки. Большое количество выпитой жидкости уменьшает концентрацию мочи, а это снижает ее раздражающее действие на нервные окончания воспаленной слизистой оболочки мочевого пузыря и способствует вымыванию микробов и продуктов их жизнедеятельности – токсинов. 4. Для облегчения болевых ощущений делайте сидячие ванны с теплым слабым раствором фурацилина (0,02 %) или с отваром ромашки. Средства народной медицины • Шелуха стручков фасоли является хорошим лечебным средством при циститах. Возьмите 6 ст. ложек на 1 л кипятка. Настаивайте 2 часа. Давайте ребенку пить по 1/4 стакана 3 раза в день в теплом виде. • Чай из листьев татарника: 1 ст. ложка чая на 300 мл кипятка. Настаивайте 1 час. Давайте ребенку пить по 1/4 стакана 3 раза в день. Отит Это острое воспаление среднего уха, которое часто бывает у детей в раннем возрасте (до трех лет). В этом возрасте особенности анатомического строения уха способствуют легкому попаданию инфекции в среднее ухо. Это короткая, широкая и более горизонтальная евстахиева труба – проход между полостью носоглотки и средним ухом. Развитию отита способствует несовершенная иммунная система маленького ребенка, который подвержен простудам больше, чем старшие дети. Различают гнойный и катаральный отиты. Первый лечится антибиотиками, которые назначает доктор. Второй – компрессами, ушными каплями и т. д. Характер заболевания должен определить врач! Иногда результатом развития воспалительного процесса в ухе может стать разрыв барабанной перепонки (перепонка, которая отделяет среднее ухо от внешнего слухового прохода), и тогда гной прорывается во внешний слуховой проход. Сразу же после разрыва количество выделяемого гноя увеличивается, но впоследствии уменьшается, его выделение прекращается совсем. Но это не является признаком выздоровления, наоборот, болезнь переходит в хроническую форму. Первые симптомы заболевания • Боль в ухе и в голове, которая может быть легкой (покалывания) или интенсивной. • Повышение температуры тела. • Иногда возникает рвота. • Ребенок становится вялым. • У грудничков первыми признаками отита могут быть неспокойный сон, повышение температуры тела, повороты головкой в разные стороны, плач в ответ на попытку нажать на козелок больного уха. • Нередко отит сопровождается снижением слуха. Когда обращаться к врачу При появлении первых признаков отита. Неотложной помощи не требуется, за исключением высокой температуры у грудных младенцев и сильной боли с вытеканием гноя. Что делать до прихода врача Закапывайте ребенку в ухо теплый спиртовой раствор 3-процентной борной кислоты 2 раза в день. Опустите пипетку в стакан с горячей водой на несколько секунд, затем быстро наберите нагретой пипеткой борную кислоту. От пипетки она согреется. Положите ребенка на бок и закапайте в ухо 1-2 капли раствора (в зависимости от возраста). Поставьте на ухо компресс с камфарным маслом на 2 часа, лучше перед сном. Затем завяжите ухо теплым шарфом. Если заложен нос, закапывайте сосудосуживающие средства (нафтизин и др.). Народные средства при отите • В ухо вложите листок герани, предварительно вымытый и просушенный. Через 10-15 минут боль немного утихнет. • При сильной боли делайте аппликацию на больное ухо лепешкой, приготовленной следующим образом: муку пшеничную, ржаную, толокно овсяное замесите на камфарном спирте, предварительно разведенном на воде в соотношении 1:2. Добавьте взбитое куриное яйцо, 1 ч. ложку льняного масла. Сделайте лепешку с отверстием в середине для ушной раковины (чтобы она оставалась свободной) и приложите ее к больному уху. Сверху наложите компрессную (вощеную) бумагу, укутайте шерстяным платком. Компресс держите всю ночь. • Настойка листьев мяты перечной (20-процентный раствор) или мелиссы лечебной (10-процентнй раствор). Закапывайте по 6-8 капель в ухо 3-4 раза в сутки. • Настойка или настой паслена сладко-горького, календулы, отвар цветов лаванды. • Масло лаванды закапывайте в больное ухо по 4-6 капель 3-4 раза в сутки. Паратрофия Это избыток веса, вызванный несбалансированным питанием – преобладанием мучных или молочных продуктов в рационе ребенка и дефицитом различных витаминов. Заболевание диагностируют у детей первых трех лет жизни, если масса тела превышает соответствующие показатели на 10 % и более. Избыток углеводов в питании ребенка приводит к напряжению и истощению ферментных систем желудка, печени, поджелудочной железы, кишечника. При этом возникает дисбактериоз. Недостаток овощей и мясных блюд создает в организме дефицит калия, натрия, магния, кальция, что приводит к нарушению минерального обмена. А когда организм не обеспечивается белком, витаминами (особенно группы В, А, Е, D, фолиевой кислотой) возникают условия для развития анемии, рахита, спазмофилии. Недостаток в организме витамина B1 (тиамина) ведет к ухудшению энергетического обеспечения организма, возникновению интоксикации. Особенно страдают функции центральной нервной системы, скелетных мышц и внутренних органов. Белковая и витаминная недостаточность приводят к снижению иммунитета, неспецифической защиты. Потому такие дети часто болеют пневмониями, кишечными, респираторными вирусными и другими инфекционными заболеваниями. Паратрофия сопутствует некоторым аллергическим, эндокринным и наследственным заболеваниям обмена веществ. Избыточное употребление молочных и белковых продуктов также вредно. Оно приводит к функциональным расстройствам желудочно-кишечного тракта. Белок связывает свободную соляную кислоту, тормозит работу поджелудочной железы, подавляет желудочную секрецию, выделение желчных кислот. Нарушается перистальтика кишечника, возникают запоры, вслед за ними – интоксикация организма. Низкая кислотность желудочного сока ведет к нарушению усвоения железа и возникновению железодефицитной анемии. Симптомы заболевания • У ребенка бледная кожа, наблюдаются избыточное откладывание жира в подкожной клетчатке, снижение упругости тканей и тонуса мышц. • Могут быть выражены проявления рахита. • Часто возникают аллергические реакции. • Ребенок выглядит полным, откормленным. Наблюдается склонность к нарушению работы кишечника (запоры), дисбактериозу, анемии. • Дети с паратрофией часто имеют характерное телосложение: короткая шея, широкая грудная клетка, узкие лопатки, округлые формы тела. • Частые опрелости в естественных складках кожи. К врачу в поликлинику надо обращаться при появлении симптомов паратрофии (неотложной помощи не требуется). Что делать до прихода врача 1. Если ребенок находится на грудном вскармливании и имеет превышение массы тела для своего возраста, то рекомендуется сделать разгрузочные дни, сокращая время приложения к груди до 7-10 минут. При этом для докармливания можно использовать обезжиренный кефир. 2. Уменьшение количества молока нужно компенсировать употреблением отваров из шиповника, овощных отваров, свежих фруктовых соков. 3. Нужно ограничить употребление рафинированных углеводов, каш, мучных изделий. Вместо них использовать гомогеннные овощно-фруктовые пюре, тертые яблоки, бананы. 4. При необходимости часть сахара заменить ксилитом. 5. Полностью исключить из рациона консервированные соки, сгущенное молоко, высококалорийные смеси и напитки. Каши и кисели заменить овощными пюре, супами без картофеля, блюдами из кабачков (они содержат микроэлементы и витамины). 6. Для устранения дефицита белка используют белковый энпит (специальный диетический продукт), творог, белковое молоко, блюда из мяса, рыбы, протертую куриную или телячью печенку, желток. 7. При белковых расстройствах питания часть молочных продуктов заменяют овощными и фруктовыми пюре, протертыми овощными супами. Рисовую, гречневую и овсяную каши необходимо готовить на овощных отварах. Давайте ребенку муссы, тертые сырые яблоки, гомогеннные овощно-фруктовые консервированные пюре и компоты. Детям первого полугодия раньше (уже в 3,5-4 месяца) вводят овощной прикорм. Педикулез Это заражение вшами. На теле человека могут паразитировать три вида вшей: головная, платяная и лобковая. Платяная и головная вши являются переносчиками сыпного тифа и некоторых видов лихорадок. Чаще всего встречается головная вошь, которая обычно живет на волосистой части головы, в основном на висках, затылке, темени. Вши питаются кровью человека. Паразитируя на его теле, они проходят три стадии развития: яйцо (гнида), личинка и половозрелая вошь. Яйцо имеет вытянутую форму, желтовато-белого цвета, крепко склеенное с волосами за счет вещества, которое выделяет самка. Продолжительность жизни взрослой особи 27-38 суток. Самка откладывает на волосах до 4 яиц в день, а за всю свою жизнь до 160 штук, поэтому вши размножаются очень быстро. Педикулез передается через непосредственный контакт от человека к человеку (вошь за минуту преодолевает расстояние 20 см), а также через одежду, белье, головные уборы, расчески. Когда обращаться к врачу К врачу можно не обращаться вообще, если быстро принять меры по уничтожению вшей. Как искоренить педикулез Необходимо провести дезинсекцию головы ребенка, используя любой из препаратов от педикулеза, имеющихся в продаже: педикулин, педицид, ниттифор, нитилон, локодин, лонцид, бензилбензоат (20-процентная суспензия), карбофос (0,15-процентная водная эмульсия) и др. Нанесите на волосы выбранный препарат, завяжите голову полиэтиленовым платком и полотенцем, выдержите соответствующее время (читайте инструкцию). После этого промойте волосы проточной водой с мылом или шампунем и нанесите теплый 5-10-процентный столовый уксус, завяжите голову полиэтиленовым платком и полотенцем, выдержите еще 30 минут. Прополощите волосы в проточной воде, затем вычешите густым гребнем погибших вшей и гнид. Пеленочный кандидоз Это заболевание развивается у 4-6 % новорожденных детей. Возбудителем является грибок рода Candida. Чаще всего грибок попадает в организм ребенка при родах во время прохождения плода через родовые пути матери, которая болеет молочницей внешних половых органов или же просто является носителем грибков рода Candida без клинических проявлений. Еще одним источником инфицирования новорожденных может стать несоблюдение санитарно-эпидемического режима в роддоме, то есть инфицирование малышей происходит через плохо выстиранные пеленки. Другой причиной развития заболевания являются особенности кожи младенцев, которая у новорожденных очень нежная, содержит много кровеносных и лимфатических сосудов. Внешний ее слой слабо связан с другими слоями кожи. А микротравмы во время пеленания, раздражения, повышенная температура, влажность, недостаточный гигиенический уход способствуют проникновению грибков в ее глубокие слои. Пеленочный кандидоз чаще всего появляется в подмышечных и паховых складках, а также на коже вокруг заднего прохода, пупка, на ягодицах. Аллергические состояния малыша, длительное применение антибактериальных препаратов, неправильное, нерациональное вскармливание, нарушение деятельности желудочно-кишечного тракта также вызывает развитие кандидоза. В качестве лечения врач может назначить медикаментозную терапию. При отсутствии лечения этого заболевания грибок может поражать другие органы и системы, то есть – слизистую оболочку пищевода, желудка, кишечника, легких, мочевыделительных путей, сердечно-сосудистую и нервную системы, а в некоторых случаях и весь организм в целом. Особенно это касается недоношенных детей, которые родились с низкой массой тела в сочетании с поражениями кожи (дерматиты, пузырчатка), и малышей, которые сразу после рождения принимали антибиотики. Симптомы кандидоза В местах, где были опрелости, возникают резко ограниченные участки покраснения кожи, на которых появляются тонкостенные пузырьки с жидкостью внутри. Они могут сливаться и становиться большими. Когда стенка такого пузырька трескается, на его месте образуется эрозия красного цвета с мокнущей поверхностью. Позже на этом месте кожа начинает шелушиться. Заболевание также может протекать в виде появления на коже малыша пятнистых очагов красного цвета с гладкой блестящей поверхностью, в середине которых возникают трещинки и участки шелушения кожи серовато-белого цвета. Это сопровождается сильным зудом. Когда обращаться к участковому врачу В случае появления высыпаний на коже ребенка. Как помочь ребенку до прихода врача 1. Для предотвращения молочницы ротовой полости младенца протирайте ему рот раствором питьевой соды (4-5 раз в день). Делать это надо до 3-месячного возраста, пока у ребенка не сформируется собственная слабощелочная среда во рту. 2. Стремитесь сохранить грудное вскармливание ребенка. Оно поможет уменьшить аллергические проявления на коже, если они не были вызваны нарушением маминой диеты (употреблением цитрусовых, шоколада и т. д.). Кроме того, грудное молоко позволяет малышу лучше противостоять другим инфекциям. При этом ваше собственное питание необходимо обогатить белками и витаминами, а сладости ограничить. 3. Не используйте подкладных клеенок, органических синтетических пеленок и распашонок, которые могут вызвать появление опрелостей. Недопустимо длительное пребывание ребенка в мокром подгузнике или пеленке! 4. После каждого мочеиспускания или опорожнения кишечника нужно подмывать малыша отваром трав ромашки и календулы. 5. Ежедневно купайте ребенка в отварах трав ромашки и календулы. 6. Как можно чаще делайте малышу воздушные ванны (при температуре воздуха в комнате 23-25 °С), то есть оставляйте малыша на несколько минут без подгузника, пеленок или штанишек, позволяя ему свободно двигать ножками. Пневмония Это инфекционный воспалительный процесс в легких, который приводит к появлению дыхательной недостаточности. Возбудитель болезни проникает в организм при нарушении барьерной функции слизистой оболочки бронхов и снижении местного иммунитета. В зависимости от места попадании возбудителя (носоглотка, трахея, бронхи, почки или кишечник) у ребенка появляются признаки ринита, трахеита, бронхита или пневмонии. Поэтому пневмония может быть первичной (если возбудитель попал в легкие сразу из воздуха) или вторичной (если патоген поступил из другого источника в организме). Сегодня чаще встречаются именно вторичные пневмонии, то есть инфекция из верхних дыхательных путей опускается, поражая легкие. По возбудителю, который стал первопричиной заболевания, пневмонии различают как бактериальные (например, стафилококковые), вирусные, грибковые, паразитарные или смешанного происхождения. Каждый из этих видов болезни имеет свои четкие клинические признаки, в которых может разобраться только врач. Чаще всего болеют дети первых лет жизни, потому что дыхательная система малыша только еще формируется, легочная ткань является незрелой, дыхательные пути имеют относительно небольшие размеры, а это ведет к снижению газообмена в организме. Осложнения пневмонии – анемия, острая недостаточность надпочечников, плеврит, абсцесс легких, сепсис, менингит, остеомиелит, гнойный отит и т. д. Симптомы заболевания • Насморк, чихание, сухой кашель. • Температура повышается до 37,5-38,5 °С, иногда достигает 39-40 °С. • У грудных детей появляются частые срыгивания, рвота, иногда в уголках рта заметны пенистые выделения воспалительного секрета. Это происходит потому, что малыши еще не умеют откашливать, и жидкость выходит самостоятельно, образовывая вместе с воздухом пенистую массу. • У грудных детей возможно вздутие живота и появление жидкого стула. • У детей раннего возраста западает большое темечко. • Кишечник опорожняется нерегулярно, меняется привычный цвет испражнений, появляются слизистые зеленоватые примеси. • У ребенка может уменьшиться мочеотделение, а мочеиспускание становится болезненным. • Характерной особенностью острой пневмонии является изменение цвета кожи ребенка. Она приобретает бледный цвет, а участок вокруг рта и носа – так называемый носогубный треугольник – становится серым. Описанные признаки тревожат ребенка в первые 2-4 дня заболевания. • Со временем кашель учащается, становится громким и болезненным, появляется одышка с втягиванием грудной клетки, раздутием крыльев носа. • Ребенок отказывается от еды и питья, худеет, кожа его становится сухой, легко собирается в складки, быстро теряет свою эластичность. Когда требуется неотложная помощь • Если температура повышается до 40° С и трудно сбивается. • Если заболел грудной ребенок. Когда обращаться к врачу В остальных случаях, когда вы заметили признаки пневмонии, вызывайте участкового терапевта. Он определит, нужна ли ребенку госпитализация, и назначит лечение. Самостоятельно лечить пневмонию нельзя! Что делать до прихода врача 1. При высокой температуре (выше 38,5 °С) дать ребенку жаропонижающие средства – панадол, парацетамол, анальгин в таблетках или свечах (сироп и суспензия могут вызвать аллергию). 2. Ребенок должен много пить, чтобы восполнять потерю воды с лихорадкой и выводить из организма токсины. 3. Давайте ребенку 5-процентный раствор глюкозы, регидрон, щелочные минеральные воды, фруктово-овощные отвары. Приготовьте компот из ревеня, кисель из шиповника и черноплодной рябины, яблочно-морковный, лимонный сок, напиток с изюмом или сушеной малиной, отвары из шиповника и листьев мать-и-мачехи, молоко с черносливом и отваром из листьев малины, кефир с яблоками, черносливом. Народные средства • При сухом кашле давайте ребенку настой корня алтея (6 г на 200 мл воды) по 1 ч. ложке, 1 дес. ложке или 1 ст. ложке (в зависимости от возраста ребенка) через каждые 2 часа. • Можно использовать так называемые «Грудные сборы». • Листья мать-и-мачехи – 4 части, листья подорожника, корень солодки – по 3 части. Смесь трав – 5 г – залейте 2 стаканами теплой волы, настаивайте 3 часа. Давайте ребенку по 20-50 мл через 3 часа в теплом виде. • Листья подорожника, травы зверобоя, цветов липы в равных количествах. Залейте смесь трав 2 стаканами кипятка, настаивайте 6 часов. Давайте по 50-100 мл по 3 раза в день до еды в теплом виде. • Листья мать-и-мачехи, цветы ромашки по 2 части, травы душицы 1 часть. Готовить и принимать средство аналогично предыдущему сбору. Пупочная грыжа Пупочная грыжа возникает при неправильном закрытии пупочного кольца (вокруг места прикрепления бывшей пуповины). Ее обнаруживает врач в первые недели жизни малыша, ощупывая живот младенца. У пупка может быть заметна небольшая выпуклость, особенно при крике, кашле или потугах во время дефекации, когда внутренние органы давят на отверстие. Выпуклость в области пупка с течением времени немного увеличивается, а затем к 6 годам либо исчезает, либо начинает беспокоить: причинять боль. Если пупочная грыжа не исчезла, ребенку назначают операцию, в ходе которой закрывают пупочное кольцо. Когда обращаться к врачу Обычно педиатр во время профилактических осмотров проверяет наличие грыжи, в особых случаях направляя к хирургу. Специального обращения к врачу не требуется. Чем помочь ребенку в домашних условиях • Укрепляйте пресс живота: сгибайте ножки малыша, лежащего на спине, прижимая их к животику, и вновь распрямляйте. • Делайте массаж живота, мягко водя рукой по часовой стрелке (не менее чем за 1,5 часа до еды или после нее). Народные средства • Давайте ребенку молочную сыворотку, а также согревайте живот компрессом из подогретой молочной сыворотки, в которой много калия – питания для мышц живота. • Положите на пупок старую медную монету или гладкий кусочек меди, как аппликацию, закрепите ее лейкопластырем и снимайте лишь на время купания. Рахит Рахит возникает из-за нарушения фосфорно-кальциевого обмена, в результате которого страдает формирование костной системы. В кости не поступает достаточное количество минералов, они становятся мягкими и легко деформируются. Деформация скелета ребенка нередко остается на всю жизнь. Причиной заболевания является дефицит витамина D, который формируется в организме в основном под воздействием солнечного света. Возникновению заболевания способствует искусственное вскармливание ребенка смесями, особенно не адаптированными, а также частое употребление манной каши и картофеля, в котором очень много фосфатов (благодаря фосфатным удобрениям). Фосфаты тормозят всасывание кальция, а манная каша уменьшает усвоение витамина D и кальция из кишечника. Усугубляют расстройства обмена витамина D, фосфора и кальция и недоношенность и некоторые заболевания: болезни кишечника, печени, почек. На фоне заболевания нарушается и обмен магния, калия, цинка и других микроэлементов, изменяется активность ферментов, появляется полигиповитаминоз, искажаются все виды обмена. В конечном итоге, страдают все органы и системы малыша. Рахит всегда ведет к снижению защитных функций организма. Симптомы заболевания Первые симптомы могут появиться у малыша в возрасте 1-1,5 месяцев. Ребенок становится беспокойным, часто вздрагивает, много плачет, плохо спит, отказывается от еды. Одновременно с этим появляется потливость во сне и во время кормления. Причем больше всего потеет головка. Малыш интенсивно трет ею о кроватку, и впоследствии можно заметить облысение затылка. Если пропустить эти изменения, то через месяц могут начаться изменения скелета ребенка. Размягчаются плоские кости черепа. Мягкий череп изменяет конфигурацию: затылок становится плоским, возникает асимметрия головки, начинают выступать лобные и затылочные бугры, и весь череп приобретает квадратную форму. Иногда западает переносица (седлообразный нос) и сильно выступает лоб (олимпийский лоб). Объем головы увеличивается. Также появляются утолщения на границе костной и хрящевой части ребер, так называемые рахитические «четки». Происходит деформация грудной клетки. Ее передняя часть вместе с грудиной несколько выпирает вперед и приобретает форму «куриной» или «килеподобной» грудной клетки. Увеличивается кривизна спины. В дальнейшем, когда ребенок начинает ходить, может возникнуть и сколиоз. Изменения происходят и на руках – кости расширяются и утолщаются, образуя «рахитические браслеты». Особенно они заметны на участке предплечья. Фаланги пальцев также утолщаются. Ноги приобретают О-образную (реже – Х-образную) форму. Почти одновременно появляется плоскостопие. Большое темечко у детей закрывается только в возрасте 1,5-2 лет и позже. Зубы прорезываются с опозданием, но бывают случаи и намного раньше положенного срока, но беспорядочно. Очень часто возникают дефекты эмали и кариес молочных, а затем и постоянных зубов. Характерными симптомами рахита являются мышечная гипотония и слабость связочного аппарата: вялость мышц, расшатанность суставов. Больные, лежа на спине, легко могут дотянуться ногой до головы, положить ступню на плечо. У них большой «лягушачий» живот, что связано с вялостью мышц передней брюшной стенки. Почти всегда наблюдается расхождение мышц живота. Дети позже начинают поднимать голову, сидеть, вставать, ходить. Что можно сделать в домашних условиях 1. Самостоятельно лечить рахит нельзя, лекарства и витамины назначает врач. 2. В целях профилактики рахита на втором месяце жизни малыша начинают профилактику заболевания, добавляя витамин D в виде водного или масляного раствора. Дозу витамина назначает участковый педиатр. 3. Больше гуляйте с ребенком, особенно в светлое время суток. Рефлюкс-эзофагит Это спонтанное и регулярное попадание в пищевод желудочного или кишечного содержимого, которое вызывает воспалительный процесс слизистой оболочки нижней трети пищевода. При этом появляется изжога, боли и нарушается процесс пищеварения. Существует кислотный и щелочной рефлюкс. В первом случае рН<4,0, а во втором рН>7,0. Причиной заболевания у новорожденных детей является недостаточность кардиального отдела пищевода, которая связана с незрелостью нервномышечного аппарата. У детей старшего возраста недостаточность кардии возникает на фоне гастрита, гастродуоденита и язвенной болезни. Причиной заболевания является постоянное повышение внутрижелудочного давления, а также спазмы и гипертонус кишечника. К развитию рефлюкс-эзофагита нередко приводит и ожирение. Еще одной причиной заболевания является грыжа пищеводного отверстия диафрагмы. Признаки заболевания 1. Появление у ребенка отрыжки, в том числе воздухом, частых срыгиваний, в грудном возрасте – рвоты молоком. 2. Если вы заметили утром на подушке малыша мокрое пятно, значит, ночью произошло срыгивание. 3. Иногда малыши жалуются на внезапную схваткообразную боль в желудке. Это происходит во время спазма. 4. В старшем возрасте у детей появляется изжога, кислая отрыжка, ощущение жжения за грудиной. Эти признаки чаще возникают после еды, наклонов туловища вперед или ночью. 5. У детей старшего возраста появляется загрудинная боль, которая иногда отдает в спину между лопаток, шею, нижнюю челюсть, левую половину грудной клетки. Первая помощь дома Грудного ребенка после каждого кормления необходимо подержать 1-3 минуты вертикально – срыгивания прекратятся. Если вы уже вводите прикорм, то делайте его немного более густой консистенции. Для старших детей исключите из рациона цитрусовые, шоколад, помидоры и жирные блюда – продукты, которые способствуют развитию заболевания. Ребенок не должен ложиться сразу после еды. Во время сна подкладывайте под спину ребенка небольшой валик, чтобы голова и верхняя часть туловища находились в чуть приподнятом состоянии. Свинка, или эпидемический паротит Это острое инфекционное заболевание, которым преимущественно болеют дети от 3 до 7 лет. Чаще всего оно начинается с воспаления околоушных слюнных желез. Вирус паротита может вызвать воспаление других органов – чаще всего поджелудочной железы (панкреатит) и яичек у мальчиков, а также яичников у девочек. Паротит, поражающий яички, опасен мужским бесплодием. Осложнением паротита может быть менингит (воспаление головного мозга). После перенесенного заболевания развивается стойкий иммунитет к вирусу паротита, и ребенок становится неподвержен этому заболеванию в будущем. Первые симптомы заболевания • Повышение температуры до 38-38,5 °С, иногда до 40 °С. • Головная боль, недомогание, вялость, иногда возникает рвота. • Сухость во рту. • Появляется боль в области уха, которая усиливается во время жевания, затем появляется отек под мочкой уха, который быстро увеличивается в размерах, при этом цвет кожи не меняется, и температура кожи в этом месте не повышается. • Припухлость может появиться и в яичках, сначала с одной стороны, а через 1-2 дня – с другой. Яичко увеличивается в размерах, кожа мошонки отекает, краснеет, блестит. Железистая ткань приобретает тестовидную плотность и становится чрезвычайно болезненной. Обычно воспалительный процесс начинается в обоих яичках по очереди с промежутком в 2-3 дня (реже это происходит одновременно, еще реже поражается только одно яичко). При этом повышается температура и ухудшается общее состояние. • Появляются явные признаки интоксикации. Когда требуется неотложная помощь При появлении признаков осложнения паротита: панкреатита или менингита. • Признаки панкреатита могут появиться через 4-7 дней от начала болезни: высокая температура, ухудшение общего состояния, боль в животе, особенно вокруг пупка, а также тошнота, рвота, жидкий стул, иногда запор. • Признаки менингита появляются чаще всего сразу после воспаления слюнных желез на 5-7 день от начала болезни: озноб, повышение температуры до 39 °С и выше, постоянная резкая головная боль, рвота, напряженность затылочных мышц. Когда обращаться к участковому врачу • При появлении припухлости возле ушей и возникновении боли. • При повышении температуры и интоксикации. Что делать до прихода врача 1. Изолируйте ребенка в отдельную комнату, уложите в постель. 2. Как можно чаще проветривайте помещение. 3. Ежедневно делайте влажную уборку дезинфицирующими средствами, например, 1-2-процентным раствором хлорамина. Еще лучше сделать ультрафиолетовое облучение комнаты, чтобы обеззаразить предметы и воздух. 4. Посуду и белье ребенка кипятите – под действием высокой температуры вирус эпидемического паротита погибает за 10 минут. Игрушки протирайте дезинфицирующими средствами. 5. При высокой температуре (выше 38,5 °С) используйте болеутоляющие и жаропонижающие препараты. 6. Если температура тела не превышает 38 °С, ставьте на слюнные железы компрессы, чередуя полуспиртовой (спирт, разведенный вдвое для старших детей или втрое для малышей) и масляный. Между компрессами делайте перерывы на 20-30 минут. Для масляного компресса используется камфарное масло или, в крайнем случае, прокипяченное растительное.
7. Если у малыша температура выше 38 °С, то компрессы противопоказаны. Тогда завяжите шею ребенка шерстяным шарфом. 8. Позаботьтесь о специальном меню. Когда слюнные железы поражены, ребенку больно жевать и глотать. Поэтому кормите его полужидкой или протертой пищей, отварной или приготовленной на пару. Диета должна быть молочно-растительная. Исключите из рациона ребенка острые и кислые блюда. 9. При воспалении слюнных желез ребенок чувствует во рту сильную сухость, поэтому чаще поите его кипяченой водой комнатной температуры, отварами из ягод, фруктов, овощей, охлажденным чаем. Делайте полоскание рта раствором питьевой соды. 10. При отеке и боли в яичках дайте ребенку болеутоляющее средство. Чтобы уменьшить боль, приподнимите яички с помощью широкого бинта, закрепите его на полотняном поясе (наподобие гамака). Приложите к яичкам грелку с холодной водой (но не со льдом!) или обычную бутылку, наполненную холодной водой. Тепло противопоказано! 12. При симптомах менингита до прибытия скорой помощи дайте ребенку мочегонное средство, поскольку воспаление мозговых оболочек сопровождается сильным отеком. Если такого лекарства дома нет, дайте болеутоляющее, чтобы уменьшить головную боль. Скарлатина Скарлатина – острое инфекционное заболевание, которое вызывает гемолитический стрептококк. Он выделяет особый токсин, разрушающий эритроциты (красные клетки крови) и приводящий к трофическим изменениям тканей слизистой оболочки ротовой полости. Горло становится ярко-алого цвета, затем краснеет кожа и на ней появляется обильная мелкая точечная сыпь. Чаще всего возбудитель скарлатины передается воздушно-капельным путем. Если болезнь протекает в легкой форме, то уже через неделю ребенок выздоравливает. Но скарлатина опасна своими осложнениями на сердце и почки. Она может вызвать аллергический миокардит (воспаление сердечной мышцы) или гломерулонефрит. Скарлатину лечат антибиотиками, которые должен прописать врач. Самостоятельно принимать лекарства нельзя. Первые симптомы заболевания 1. Резко выраженная интоксикация, которая проявляется общей слабостью, быстрым повышением температуры, головной болью, тошнотой и даже рвотой. 2. Одновременно с первым признаком появляется боль в горле, особенно во время глотания. Под нижней челюстью и на шее можно прощупать увеличенные лимфатические узлы. 3. Горло ребенка становится ярко-красного цвета (пылающий зев). Язык приобретает яркий малиновый оттенок. 4. На небных миндалинах иногда возникают гнойные очаги или налет. 5. В первый день заболевания (!) появляется мелкая ярко-красная сыпь, которая покрывает все тело ребенка. Сначала она появляется на лице, причем отличительным признаком скарлатины является наличие свободного от сыпи участка кожи от носа до подбородка. Носогубный треугольник выделяется своей белизной на фоне красной кожи лица. Затем сыпь переходит на руки и на ноги, сосредотачиваясь в локтевых изгибах, подмышечных впадинах, в паховых складках и внизу живота. Сыпь может иметь вид мелких пузырьков, наполненных жидкостью. Иногда дети испытывают зуд. Высыпания держатся от 2 до 5 дней, а затем бледнеют и шелушатся, одновременно снижается температура тела. 6. Характерный симптом скарлатины: если по покрасневшей коже провести каким-либо тупым предметом, то остается белая полоска, которая долго не исчезает. Когда обращаться к участковому врачу При появлении характерной сыпи и явлений интоксикации, которые при скарлатине возникают одновременно. Неотложной помощи не требуется. Участковый педиатр сам решит, нужна ли ребенку госпитализация (при очень тяжелом течении болезни). Что делать до прихода врача 1. Уложите ребенка в постель, изолируйте от других детей, обеспечьте ему уход и покой. 2. Предлагайте ребенку больше пить, чтобы снять явления интоксикации. 3. Кормите ребенка только по его желанию. Еда больного должна быть обогащена витаминами групп В, С и Р. Сколиоз Сколиоз – это искривление позвоночника во фронтальной плоскости. Сколиоз считается правосторонним, если ось позвоночника искривлена вправо, и левосторонним – если влево. Когда позвоночник искривлен по всей длине, то это тотальный сколиоз, при искривлении части – частичный или локальный. У детей школьного возраста это заболевание занимает одно из первых мест. Сколиоз может быть врожденным, его наличие определяет врач сразу после рождения ребенка. Этот тип заболевания обусловлен врожденными дефектами развития позвонков, чаще всего в грудном отделе позвоночника. Врожденный сколиоз часто приводит к инвалидности. Приобретенный сколиоз особенно бурно развивается у тех детей, рост костей скелета обгоняет развитие мышечной системы, то есть которые быстро растут и совсем не занимаются физкультурой. В основном сколиоз развивается в возрасте 10-15 лет, причем у девочек в 4-5 раз чаще, чем у мальчиков. Для точной диагностики степени и формы деформации при сколиозе необходимо обратиться к детскому ортопеду. Врач назначит лечебную физкультуру и другие виды лечения. Четыре степени заболевания 1-я степень: если ребенок стоит ровно, то деформация позвоночника в ту или иную сторону практически незаметна, она хорошо видна на рентгенограмме. Это отклонение от прямой линии на 10 градусов. В лежачем положении деформация незаметна вообще. 2-я степень: деформацию можно заметить невооруженным глазом. Поставьте ребенка прямо, затем попросите его нагнуться вперед. На уровне грудного отдела позвоночника можно увидеть реберный горб, то есть деформацию грудной клетки. На рентгенограмме угол отклонения составляет 25 градусов. 3-я степень: в стоячем положении на спине виден уже большой реберный горб. С таким сколиозом дети обычно чувствуют себя вялыми, быстро устают, не переносят большой физической нагрузки, имеют признаки дыхательной недостаточности, то есть от усилий у них появляется одышка. Кроме того, они часто подвержены простудам. Угол отклонения 40 градусов. 4-я степень: сильный горб, который виден даже через одежду. Как определить сколиоз у ребенка 1. Осмотр ребенка проводите в определенной последовательности. Сначала обследуйте спереди, потом сзади и только потом сбоку. 2. Осмотр спереди. В норме голова не должна отклоняться в ту или другую сторону. Необходимо, чтобы плечи находились симметрично на одном уровне. Грудная клетка должна быть выпуклой, без выпячивания как вперед, так и назад, а соски должны быть на одном уровне. 3. Осмотр сзади. Голова должна размещаться прямо, плечи и лопатки – на одном уровне. При боковом искривлении плечо и лопатка на стороне искривления будут расположены выше уровня противоположной стороны. Если плечевой пояс опущен слева, то имеет место правосторонний сколиоз, если наоборот – левосторонний. Лопатка на стороне бокового искривления позвоночника не очень плотно прилегает к грудной клетке и напоминает крыло. 4. Чтобы обнаружить боковое искривление позвоночника, вторым и третьим пальцами правой руки дважды проведите вдоль остистых отростков позвоночного столба сверху вниз. На коже образуется красная полоса, которая точно повторит все искривления позвоночника. У худых детей ось позвоночника хорошо видна, когда руки отведены в стороны. Обратите внимание на так называемые треугольники талии. Это щелевидные просветы треугольной формы, расположенные между внутренней поверхностью опущенных рук и туловищем и вершиной на уровне талии. В норме треугольники талии должны быть одинаковыми по форме и размеру. Нарушения симметрии наблюдают даже при незначительных боковых искривлениях позвоночного столба. Обратите внимание на симметрию ягодиц, складок на ногах в положении стоя. Они должны располагаться на одном уровне. 5. При осмотре сбоку хорошо видно искривление позвоночного столба на разных уровнях. Спина может быть круглой, плоской, со значительным искривлением в поясничном отделе. Обратите внимание на форму живота. Очень выступающий живот является признаком деформации позвоночника или слабости мышечных тканей живота. Как предотвратить сколиоз 1. Обеспечьте ребенку правильный режим отдыха и физических нагрузок: нагрузку на позвоночник необходимо чередовать с отдыхом в лежащем положении. 2. Следите за правильной осанкой вашего ребенка. Кровать должна иметь твердый матрас, подушка быть очень низкой, хотя можно обходиться и без нее. Спать лучше на спине или на животе. Наиболее удобным для перенесения вашим ребенком каких-либо грузов будет заплечный рюкзак. 3. Не допускайте сильных физических нагрузок во время наиболее интенсивного роста ребенка. 4. Различают три наиболее важных периода быстрого роста детей: первый – от 6 месяцев до 3 лет, второй – от 6 до 9 лет, третий – с момента полового созревания (12-14 лет) до завершения роста. 5. Лучший вид физической нагрузки при искривлениях позвоночника любого типа – плавание. Стоматит Это воспаление слизистой ротовой полости ребенка. У грудных младенцев слизистая очень тонкая и нежная, поэтому она легко травмируется. Кроме того, стоматит могут вызвать грибки рода Candida. Проявляется стоматит так: на языке и слизистых рта появляется белый налет. Ребенок становится неспокойным, плохо ест, медленно прибавляет в весе. Различают вирусный и микробный стоматит. Причиной первого часто бывает вирус герпеса. Особенно чувствительны к нему дети в возрасте от 1 до 3 лет. Вирус передается воздушно-капельным путем, через посуду, игрушки, предметы быта. Вирусный стоматит могут вызвать вирусы гриппа, кори, ветряной оспы, аденовирусной инфекции. У детей дошкольного и школьного возраста часто бывают стоматиты микробного происхождения, которые развиваются при ангине, гайморите, пневмонии. Стоматит может иметь также аллергические корни. Травматический стоматит развивается в результате ожогов горячими напитками: чаем или молоком, а также прикусывания губ, языка, щек, повреждения слизистых рта карандашом, игрушками (особенно опасны игрушки с нитрокрасками). Грудные младенцы могут травмировать себе слизистую слишком жесткой и длинной соской. Длительно незаживающий стоматит приводит к снижению иммунитета ребенка. Симптомы острого герпетического стоматита • Появляются высыпания на губах. • Повышается температура до 38-39 °С. • Ребенок становится капризным, вялым, теряет аппетит. • Могут начаться катаральные явления: насморк, кашель. • На второй или третий день в ротовой полости на слизистых щек, губ, языка появляются афты, отекают и кровоточат десны, возникает неприятный запах изо рта. • Маленький ребенок отказывается от еды (ему больно есть). • Появление язвочек на слизистой рта – маленьких белых налетов. Когда обращаться к врачу При появлении во рту язвочек. Что делать до прихода врача 1. Первые 3-4 дня часто, через каждые 2-3 часа, полоскать рот, особенно после еды. Для полоскания используйте отвар календулы, шалфея, ромашки или дубовой коры. Маленьким детям орошайте ротовую полость из небольшой резиновой груши, наклоняя при этом головку ребенка вниз над миской. Малышу первого года жизни лучше делать эту процедуру, повернув головку набок. 2. После полоскания слизистую рта смазывают масляным раствором витамина А, маслом шиповника или облепихи. При герпетическом стоматите используют 0,25 % оксолиновую мазь. Мази и масляные растворы наносят на слизистую губ и рта ваткой, намотанной на деревянную палочку или металлический, но неострый шпатель. 3. Если губы ребенка покрыты сухими чешуйками, то перед тем как наложить мазь, размягчите их в масляном растворе или в слабом растворе марганцовки бледно-розового цвета, прикладывая к губам смоченную в растворе вату. 4. Ребенок должен есть 4 раза в день с 3-4-часовыми перерывами (без перекусов!). Это необходимо для того, чтобы лекарства успели всосаться в слизистую оболочку, и она лишний раз не травмировалась. Кормите ребенка слизистыми супами на овощных отварах, протертыми отварными овощами, хорошо разваренными кашами, мясными и рыбными паровыми котлетами и фрикадельками. Вся еда должна быть теплой, а не холодной или горячей, полностью исключаются соленые, кислые и сладкие блюда. 5. Поите ребенка фруктовыми соками, киселями, отваром шиповника.
Фимоз Это сужение крайней плоти полового члена с невозможностью выведения головки. В возрасте до 1 года для мальчиков это является физиологической нормой, поэтому нельзя самостоятельно пытаться вывести головку, оттягивая крайнюю плоть. Это может привести к разрыву уздечки полового члена и кровотечению, а также развитию гнойных воспалений и необходимости операции. Если фимоз не проходит и после года, его лечат хирургическим путем в возрасте 2 лет. Когда обращаться к врачу • Если у мальчика развивается острая задержка мочи. • Если вы заметили гнойное воспаление крайней плоти. • Если покраснение крайней плоти не проходит, а лишь усиливается. • Если у ребенка есть физиологический фимоз, то когда малышу исполнится годик, его нужно показать урологу. • Если внезапно у малыша покраснела и припухла мошонка с одной стороны. • Если во время пеленания при прикасании к мошонке ребенок плачет, становится беспокойным, не медлите, а срочно обратитесь к урологу, так как у мальчика может иметь место острое заболевание органов мошонки. Оно может привести к некрозу (омертвлению) яичка, и тогда врач ничем помочь не сможет, – мертвое яичко необходимо будет удалить. Что делать до прихода врача При покраснении крайней плоти делайте ребенку теплые ванночки со слабым раствором марганцовки (перманганата калия) или отваром ромашки. Ячмень Ячмень – это острое гнойное воспаление волосяного мешочка ресницы или сальной железы века. Чаще оно возникает у ослабленных детей или на фоне воспаления миндалин, придаточных полостей носа, заболеваний зубов, при глистах, диабете. Начинается с появления болезненной точки на краю века. Затем область вокруг нее припухает и краснеет, веко отекает. Через 2-3 дня в области припухлости появляется желтая головка, из которой после вскрытия выделяется гной. Если развивается несколько ячменей, которые сливаются в один, то общее состояние ухудшается, повышается температура, опухают подчелюстные и околоушные лимфатические узлы. В этом случае показано лечение сульфаниламидными препаратами или антибиотиками. Когда обращаться к врачу • Если повысилась температура тела. • Если вздулись лимфатические узлы. Первая помощь 1. В самом начале заболевания при ощущении неловкости в глазу прикладывайте сухое тепло (грелку, мешочек с нагретым песком). 2. Точку, где формируется гнойник, смажьте 1-процентным спиртовым раствором зеленки. 3. Если ячмень расположен со стороны слизистой оболочки века, закапывают 20-процентный раствор сульфацил-натрия (альбуцида). ВНИМАНИЕ!
Народное средство Смазывайте больное веко долькой очищенного от пленки сырого чеснока в течение 2-3 дней. |
|
|||
|
Главная | В избранное | Наш E-MAIL | Добавить материал | Нашёл ошибку | Наверх |
||||
|
|
||||
